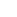Liên hệ tuyển sinh
Hợp tác Quốc tế
BÁO CÁO KẾT QUẢ BAN ĐẦU ĐẶT ỐNG THÔNG LỌC MÁU CÓ ĐƯỜNG HẦM TẠI BỆNH VIỆN TÂM TRÍ SÀI GÒN
ThS. BS. CKI. NGÔ BẢO KHOA
Bệnh viện Tâm Trí Sài Gòn – Tân Phú
TÓM TẮT
Mục tiêu: Báo cáo kết quả ban đầu đặt ống thông lọc máu có đường hầm (tunneled dialysis catheter – TDC) tại Bệnh viện Tâm Trí Sài Gòn. Phương pháp: Báo cáo hàng loạt ca đặt TDC tại Bệnh viện Tâm Trí Sài Gòn từ tháng 12/2023 đến tháng 9/2024. Kết quả: Mẫu gồm 10 trường hợp, có tuổi trung bình là 64,1 ± 12,39. Tất cả trường hợp (100%) được đặt TDC qua tĩnh mạch cảnh trong bên phải, không có trường hợp nào gặp biến chứng và tất cả đều được lọc máu qua TDC thuận lợi. Chúng tôi không thể theo dõi 1 trường hợp; trong 9 trường hợp còn lại, cho đến khi được rút bỏ TDC, không có trường hợp nào gặp các biến chứng mạn tính như nhiễm trùng, huyết khối… Trong thời gian theo dõi, có 2 trường hợp bị tuột TDC do sơ suất của người bệnh và hai trường hợp tử vong do nguyên nhân không liên quan đến TDC. Kết luận: Kết quả ban đầu đặt TDC tại Bệnh viện Tâm Trí Sài Gòn cho thấy an toàn, không biến chứng, hiệu quả và khả thi.
Từ khóa: bệnh thận giai đoạn cuối, lọc máu, ống thông lọc máu, ống thông lọc máu có đường hầm.
ABSTRACT
Objective: Report of initial results of tunneled dialysis catheter (TDC) placement at Tam Tri Saigon Hospital. Methods: This case series report of TDC placement has been conducted from December 2023 to September 2024 at Tam Tri Saigon Hospital. Results: The sample included 10 cases of which mean age was 64.1 ± 12.39 years. All cases (100%) had TDC inserted through the right internal jugular vein, no case had complications and all cases had received hemodialysis through TDC succesfully. We were unable to follow 1 case; for the remaining 9 cases, until the TDCs were removed, there were no case suffering chronic complications such as infection, thrombosis, etc. During the follow-up period, there were 2 cases of accidental removal of the TDC and 2 cases of death due to causes unrelated to the TDC. Conclusion: Initial results of TDC placement at Tam Tri Saigon Hospital show safe without complications, effective and feasible.
Keywords: End-Stage Renal Disease, hemodialysis, dialysis catheter, tunneled dialysis catheter.
I. ĐẶT VẤN ĐỀ
Phương pháp điều trị bệnh thận giai đoạn cuối là thay thế thận, bao gồm ghép thận, lọc máu chu kỳ và lọc màng bụng chu kỳ; trong đó, lọc máu là phương pháp được sử dụng nhiều nhất. Để lọc máu, bệnh nhân cần có một đường vào. Các đường vào được sử dụng là thông động tĩnh mạch (AVF), ống ghép thông động tĩnh mạch (AVG) và ống thông (catheter). AVF được xem là đường vào tốt nhất vì có những ưu điểm như duy trì được lâu dài hơn, ít bị nhiễm trùng hơn so với các đường vào có vật liệu tổng hợp, tuy nhiên, sau khi được tạo, AVF cần thời gian khoảng 6-8 tuần hoặc lâu hơn để trưởng thành và khi đó mới có thể sử dụng để lọc máu. Trong khi đó, ống thông có thể được sử dụng để lọc máu ngay sau khi được đặt.
Có hai loại ống thông lọc máu là loại không có đường hầm và loại có đường hầm (TDC). Ống thông lọc máu không có đường hầm có phần nằm ngoài da ngắn và chỉ sử dụng được trong thời gian ngắn, thường dưới 1 tuần. Trong khi đó, điểm khác biệt của TDC là có một cuff (vòng bít) để cố định ống thông; cuff và đoạn ống thông ngoài da được đặt sát dưới da, nằm trong đường hầm dưới da, nhờ đó, nguy cơ nhiễm trùng của TDC được giảm thiểu nên có thể lưu giữ TDC lâu dài.
Tại Bệnh viện Tâm Trí Sài Gòn, TDC được sử dụng cho những trường hợp cần lọc máu mà đường vào chưa sẵn sàng và cần lưu ống thông trong khoảng thời gian tương đối dài. Qua báo cáo hàng loạt ca đã thực hiện, chúng tôi trình bày kết quả ban đầu đặt TDC tại Bệnh viện Tâm Trí Sài Gòn.
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP
Chúng tôi báo cáo hàng loạt ca bệnh thận mạn giai đoạn cuối được đặt TDC tại Bệnh viện Tâm Trí Sài Gòn từ tháng 12/2023 đến tháng 9/2024.
Các trường hợp đặt TDC được chúng tôi thực hiện theo một quy trình thống nhất. Nơi thực hiện là phòng mổ và bác sĩ gây mê sẽ theo dõi mạch, huyết áp, nhịp thở, SpO2, điện tâm đồ qua monitor. Phương pháp vô cảm là tê tại chỗ; một số trường hợp người bệnh lớn tuổi hay hợp tác kém sẽ được bác sĩ gây mê đánh giá và áp dụng tiền mê nếu cần thiết. Máy siêu âm được sử dụng để dẫn đường cho việc chích kim và luồn dây dẫn (guidewire) vào tĩnh mạch trung tâm. Chúng tôi sử dụng ống thông hai nòng có cuff 14,5 F x 24 cm Glidepath (công ty Bard) (hình 1). Vị trí đầu ống thông nằm trong tĩnh mạch được xác định dựa trên các mốc giải phẫu bề mặt là vị trí chích kim ở vùng cổ, hõm ức và điểm giữa xương ức.
Hình 1: Ống thông lọc máu có đường hầm Glidepath.
Các bước đặt TDC lần lượt là:
- Tê tại chỗ tại các vị trí thao tác.
- Chích kim và luồn dây dẫn vào tĩnh mạch trung tâm dưới hướng dẫn của siêu âm.
- Xác định vị trí phù hợp của đầu ống thông.
- Tạo đường hầm dưới da.
- Luồn TDC qua đường hầm dưới da.
- Qua dây dẫn, nong đường vào tĩnh mạch trung tâm bằng dụng cụ nong.
- Đưa TDC vào tĩnh mạch trung tâm và tâm nhĩ phải.
- Kiểm tra hoạt động của TDC, điều chỉnh vị trí, hướng đi của TDC nếu cần thiết.
- Cố định TDC.
Sau khi đặt TDC, người bệnh được chụp x-quang ngực thẳng để kiểm tra các biến chứng và sau đó được chúng tôi tiến hành lọc máu chu kỳ qua TDC. Chúng tôi theo dõi các biến chứng cấp tính, biến chứng mạn tính, đánh giá chức năng, hoạt động của TDC… cho đến khi TDC được rút bỏ.
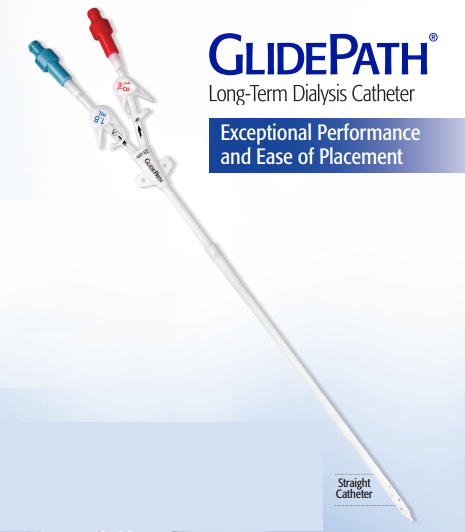
Hình 2: Đặt TDC qua tĩnh mạch cảnh phải.
III. KẾT QUẢ
Từ tháng 12/2023 đến tháng 9/2024, tại Bệnh viện Tâm Trí Sài Gòn, chúng tôi đã thực hiện đặt TDC cho 10 trường hợp, trong đó có 2 nữ (20%) và 8 nam (80%). Tuổi trung bình của bệnh nhân khi thực hiện thủ thuật là 64,1 ± 12,39, từ 43 đến 82 tuổi. Có 5 trường hợp (50%) chưa được lọc máu trước đó và chưa có đường vào lọc máu; 5 trường hợp còn lại (50%) đang được lọc máu chu kỳ qua AVF nhưng AVF bị tắc hoặc mất chức năng. Một trong 5 trường hợp đang được lọc máu chu kỳ này đang có ống thông lọc máu (không có đường hầm) ở tĩnh mạch cảnh trong bên phải nhưng ống thông này bị mất chức năng và chúng tôi đã tiến hành đặt TDC qua chính đường vào này sau khi tháo bỏ ống thông cũ. Ngoại trừ trường hợp trên, 9 trường hợp còn lại đều chưa từng đặt ống thông qua tĩnh mạch trung tâm. Tất cả bệnh nhân (100%) đều không có tiền căn phẫu thuật hay xạ trị vùng cổ và không có các dấu hiệu của hẹp, tắc tĩnh mạch trung tâm.
Tất cả 10 trường hợp (100%) đều được chúng tôi đặt TDC vào tĩnh mạch cảnh trong bên phải dưới hướng dẫn của siêu âm. Các trường hợp đều thuận lợi trong việc chích kim, tạo đường hầm dưới da và đặt TDC, không có trường hợp nào gặp tai biến. X-quang ngực thẳng thực hiện sau thủ thuật không thấy có các biến chứng cấp tính như chảy máu hay tràn máu màng phổi, tràn khí màng phổi….
Sau khi đặt TDC, các bệnh nhân được tiến hành lọc máu chu kỳ tại Bệnh viện Tâm Trí Sài Gòn 2 -3 lần/tuần. Có 1 trường hợp được chúng tôi lọc máu qua TDC không gặp trở ngại gì trong tuần đầu sau mổ, sau đó người bệnh chuyển về địa phương lọc máu nên chúng tôi không thể tiếp tục theo dõi trường hợp này. Có 2 trường hợp tử vong: 1 trường hợp sau 1 tháng, 1 trường hợp sau 3 tháng, nguyên nhân tử vong không liên quan đến TDC; TDC đảm bảo chức năng lọc máu trong thời gian 2 trường hợp này còn sống. Có 2 trường hợp TDC bị tuột ngoài ý muốn vào thời điểm 1 trường hợp sử dụng TDC được 32 ngày và trường hợp khác là 56 ngày; TDC vẫn hoạt động tốt cho đến khi bị tuột. Có 2 trường hợp mà TDC đảm bảo chức năng lọc máu cho đến ngày được rút bỏ do người bệnh được chuyển qua lọc máu bằng AVF (AVF được mổ sau khi đặt TDC); thời gian lưu TDC của 2 trường hợp này lần lượt là 54, 55 ngày. Hiện tại, 3 trường hợp còn lại vẫn đang sử dụng TDC để lọc máu và không gặp trở ngại nào. Tóm lại, với 9 trường hợp được theo dõi lâu dài, trong thời gian sử dụng, ngắn nhất là 1 tháng và dài nhất là 2,5 tháng, TDC đảm bảo chức năng lọc máu và không gặp các biến chứng như nhiễm trùng, huyết khối…
IV. BÀN LUẬN
Với ống thông lọc máu, do cách đặt đơn giản hơn so với phẫu thuật tạo AVF hay AVG và có thể được sử dụng ngay sau khi đặt nên thường được sử dụng cho những trường hợp cần lọc máu nhưng chưa có đường vào. Chọn lựa TDC hay ống thông không có đường hầm tùy thuộc vào thời gian dự kiến lưu ống thông để sử dụng. Mặc dù cách đặt TDC phức tạp hơn so với ống thông không có đường hầm và yêu cầu người thực hiện phải có kinh nghiệm nhưng TDC là chọn lựa ưu tiên và tốt hơn cho những trường hợp cần lưu ống thông nhiều hơn hai đến ba tuần [10]. Trong 10 trường hợp được đặt TDC tại Bệnh viện Tâm Trí Sài Gòn, có 5 trường hợp (50%) chưa từng được mổ tạo AVF trước đó và 5 trường hợp còn lại (50%) đã có AVF nhưng AVF bị tắc hoặc mất chức năng. Với thời gian sử dụng của TDC được báo cáo là có thể kéo dài đến 6 tháng [10], người bệnh sẽ có đường vào lọc máu là TDC trong khi chờ AVF mới trưởng thành (trung bình là từ 6-8 tuần). Đặt TDC là lựa chọn đúng theo chỉ định và tốt nhất cho 10 trường hợp này. Sau đặt TDC, các trường hợp đều được chúng tôi lên kế hoạch tạo mới hoặc sửa chữa AVF.
Các hướng dẫn đều khuyến cáo vị trí tốt nhất đặt TDC là tĩnh mạch cảnh trong bên phải vì dễ hơn về mặt kỹ thuật, ít gặp biến chứng, cung cấp đường lọc máu hiệu quả do có đường đi thẳng và nằm gần tâm nhĩ phải [2,3,9,10]. Các vị trí ưu tiên tiếp theo lần lượt là tĩnh mạch cảnh trong trái, tĩnh mạch cảnh ngoài phải, tĩnh mạch cảnh ngoài trái, tĩnh mạch đùi phải và tĩnh mạch đùi trái [9]. Không nên đặt ống thông vào tĩnh mạch dưới đòn vì có tỉ lệ cao bị hẹp tĩnh mạch, ảnh hưởng đến hoạt động của AVF ở chi trên [9]. Tất cả 10 trường hợp của chúng tôi đều được đặt TDC qua tĩnh mạch cảnh trong bên phải, trong đó, có 1 trường hợp đã được đặt ống thông lọc máu không có đường hầm trước đó được chúng tôi rút bỏ ống thông cũ và đặt TDC qua đường này. Chúng tôi sử dụng siêu âm để hỗ trợ việc chích kim và luồn dây dẫn vào tĩnh mạch cảnh trong phải; điều này giúp rút ngắn thời gian thực hiện thủ thuật và giảm tỉ lệ gặp biến chứng khi thao tác với mạch máu. Ngoài ra, một điểm khác biệt của TDC với ống thông lọc máu không có đường hầm là TDC có đoạn uốn cong để đi vào đường hầm dưới da nên người thực hiện phải có kinh nghiệm để đoạn uốn cong này không bị gập góc, dẫn đến mất chức năng của TDC.
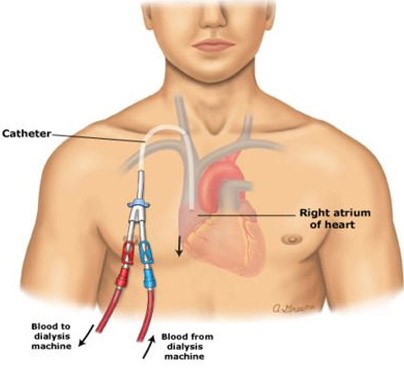
Hiện nay, đã có sự đồng thuận về vị trí phù hợp của đầu ống thông, đó là đầu ống thông nằm ở giữa buồng tâm nhĩ phải và các lỗ đường động mạch của ống thông nằm quay về phía trung thất vì điều này hạn chế gây ra các tổn thương và giúp đạt lưu lượng tốt nhất khi lọc máu [4,5,6,7,10]. Tác giả Michael Tal cho rằng cần đặt toàn bộ phần ống thông có các lỗ lọc vào tâm nhĩ phải nhưng không nằm quá sâu, bởi vì khi ống thông nằm quá sâu sẽ gia tăng nguy cơ chạm vào thành tâm nhĩ phải, có thể gây ra thủng tim, rối loạn nhịp tim, tạo huyết khối buồng tim; trong khi đó, nếu ống thông quá nông, các lỗ của ống thông nằm trong tĩnh mạch chủ trên có thể hút vào thành tĩnh mạch gây cản trở hoạt động của ống thông, gây tổn thương thành tĩnh mạch hoặc tạo huyết khối [7]. Một số tác giả cho rằng chấp nhận được khi đầu ống thông nằm ngang mức hoặc ngay phía sau chỗ nối tĩnh mạch chủ trên và tâm nhĩ phải [6,10]. Để xác định vị trí đầu ống thông khi thực hiện thủ thuật, soi huỳnh quang trực tiếp là phương thức tiêu chuẩn được sử dụng [2,6], ngoài ra, có thể áp dụng các kỹ thuật nâng cao khác như siêu âm tim qua thực quản, đo điện tâm đồ trong tim… [6]. Tuy nhiên, soi huỳnh quang trực tiếp khiến bệnh nhân phải chịu chiếu tia X, đôi khi máy soi không có sẵn trong phòng mổ; siêu âm tim qua thực quản hay đo điện tâm đồ trong tim gây tốn thời gian và chi phí, trang thiết bị không có sẵn trong phòng mổ. Tác giả Julian Yaxley cho rằng soi huỳnh quang trực tiếp hữu ích trong một số trường hợp đặc biệt, tuy nhiên, không nhất thiết phải sử dụng phương pháp này khi đặt TDC [10]. Không áp dụng soi huỳnh quang trực tiếp, tác giả Fereshte Salimi đề xuất cách thực hiện trên lâm sàng để xác định vị trí đặt ống thông phù hợp (hình 3) [6]. Mặt phẳng ngang qua chỗ nối của cán xương ức và thân xương ức (góc Louis) sẽ ngang mức carina cũng như ngang chỗ nối tĩnh mạch chủ trên và tâm nhĩ phải [6], vì vậy, thực hiện theo cách đo này, đầu ống thông sẽ nằm sâu vài cm trong tâm nhĩ phải. Trong nghiên cứu của tác giả Fereshte Salimi, có 64 trường hợp được thực hiện theo cách thức đưa ra và được kiểm tra ngay sau đó bằng siêu âm qua thành ngực được thực hiện bởi một bác sĩ khác, kết quả là có 88% (56 trường hợp) đặt chính xác (38 trường hợp đầu ống thông nằm trong tâm nhĩ phải, 18 trường hợp đầu ống thông nằm ngay chỗ nối tĩnh mạch chủ trên và tâm nhĩ phải), 8 trường hợp sai vị trí (5 trường hợp đầu ống thông nằm ở tĩnh mạch chủ trên, 2 trường hợp đầu ống thông nằm ở van ba lá và 1 trường hợp đầu ống thông nằm ở tâm thất phải) (các trường hợp này được điều chỉnh lại vị trí ống thông ngay sau đó) [6]. Tác giả Fereshte Salimi kết luận rằng có thể dùng cách đo theo các mốc giải phẫu bề mặt để đưa đầu ống thông vào vị trí phù hợp khi đặt ống thông qua tĩnh mạch cảnh trong phải [6]. Đây là cách thức đang được chúng tôi áp dụng khi đặt TDC tại Bệnh viện Tâm Trí Sài Gòn.
Hình 3: Phương pháp xác định độ sâu của TDC. Điểm A là điểm ngay trên hõm ức. Điểm B là điểm giữa xương ức. Điểm I là nơi chích kim. Độ sâu của ống thông bằng chiều dài đoạn IA và đoạn AB cộng lại [6].
Mặc dù tiện dụng nhưng ống thống lọc máu cũng có những nguy cơ và liên quan đến tỉ lệ mắc bệnh, tỉ lệ tử vong. Biến chứng của ống thông lọc máu, bao gồm TDC, được chia thành biến chứng cấp tính và mạn tính [3] (bảng 1). Các biến chứng cấp tính tuy ít gặp nhưng là những biến chứng có thể gây nguy hiểm đến tính mạng, vì vậy, mặc dù đặt TDC là thủ thuật không quá phức tạp nhưng cần được thực hiện bởi người có kinh nghiệm và cần hết sức cẩn trọng. Chúng tôi theo dõi sát sao các thông số sinh hiệu trong khi đặt TDC và chụp x-quang ngực thẳng kiểm tra ngay sau mổ (hình 4); các trường hợp đều không gặp biến chứng chu phẫu.
|
Biến chứng cấp tính, chu phẫu - Chảy máu - Máu tụ, tràn máu màng phổi, tràn máu màng ngoài tim, tràn máu trung thất - Tràn khí màng phổi, tràn khí trung thất - Thủng tâm nhĩ - Rối loạn nhịp tim - Ngưng tim - Rách khí quản - Thuyên tắc khí - Đặt sai vị trí Biến chứng mạn tính - Nhiễm trùng (nhiễm trùng khu trú ở ống thông, nhiễm trùng huyết liên quan ống thông) - Mất chức năng do nguyên nhân cơ học (xoắn, uốn, gãy) - Huyết khối (trong lòng ống, trong tâm nhĩ) - Hình thành lớp vỏ fibrin - Hẹp tĩnh mạch trung tâm - Lọc máu không hiệu quả |
Bảng 1: Biến chứng của đặt ống thông lọc máu và TDC [3]
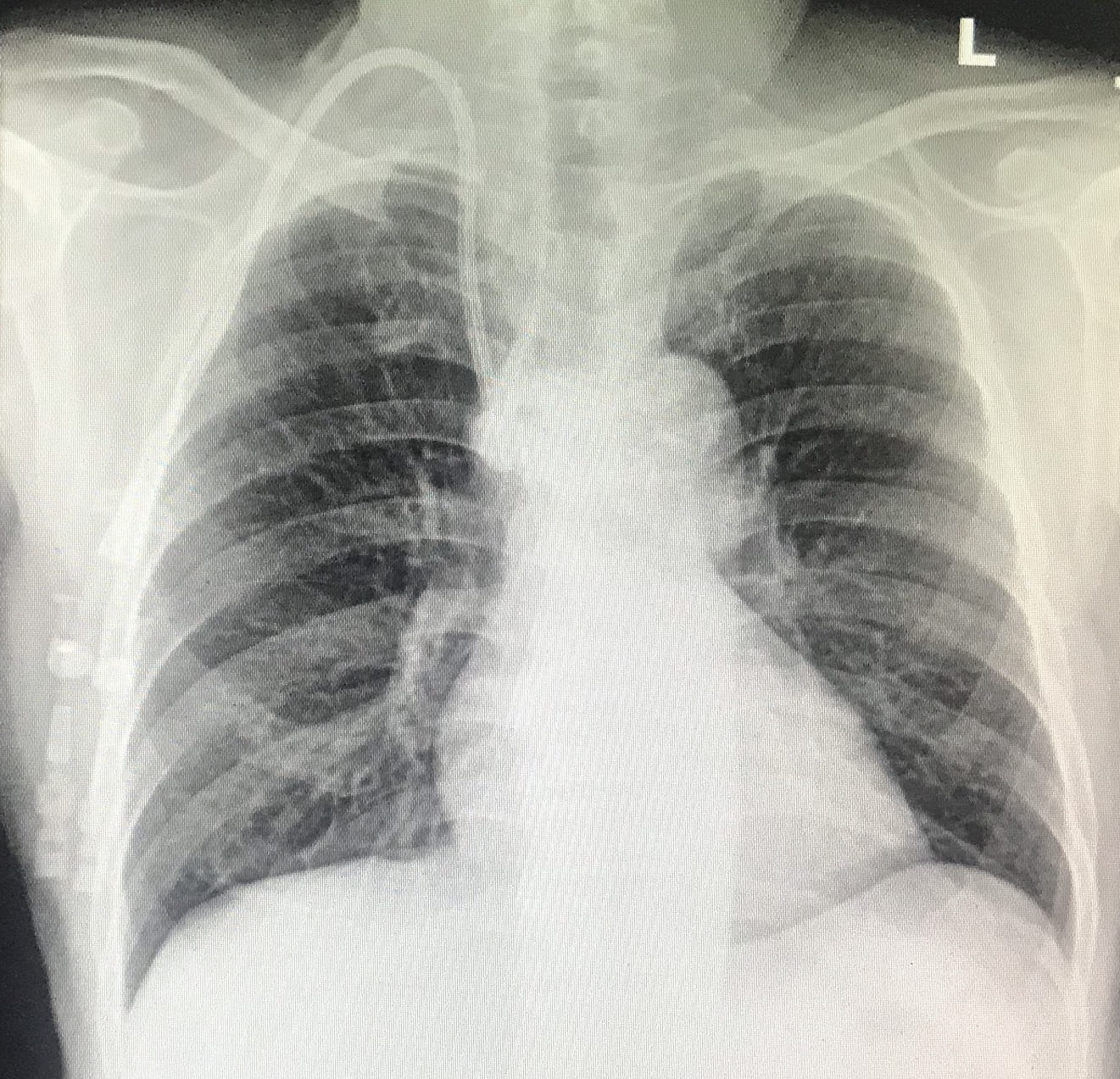
Hình 4: Phim x-quang ngực thẳng sau đặt TDC của một trường hợp trong nghiên cứu.
Việc sử dụng TDC để lọc máu lâu dài không được khuyến cáo vì những biến chứng mạn tính, thường gặp nhất là nhiễm trùng, huyết khối và hẹp tĩnh mạch trung tâm [8]. Theo tác giả Trần Thị Bích Hương, tần suất mới mắc của nhiễm trùng liên quan TDC cao, chủ yếu là vi khuẩn gram âm, có thể liên quan đến thời gian lưu ống thông [1]. Chúng tôi đặt TDC với mục đích “bắc cầu” lọc máu trong thời gian chờ AVF trưởng thành chứ không với mục đích dùng lọc máu kéo dài. Trong 10 trường hợp nghiên cứu, 1 trường hợp chỉ theo dõi được 1 tuần và TDC hoạt động tốt trong thời gian này; với 9 trường hợp còn lại, theo dõi thời gian lưu TDC, ngắn nhất là 1 tháng và dài nhất là 2,5 tháng, không có trường hợp nào gặp các biến chứng mạn tính như huyết khối, nhiễm trùng, hẹp tĩnh mạch trung tâm, lọc máu không hiệu quả hay ống thông mất chức năng…
V. KẾT LUẬN
Tại Bệnh viện Tâm Trí Sài Gòn, chúng tôi đặt TDC cho những trường hợp cần lọc máu nhưng chưa có đường vào và cần lưu ống thông lọc máu dài ngày. Kết quả ban đầu đặt TDC tại Bệnh viện Tâm Trí Sài Gòn cho thấy an toàn, không biến chứng, hiệu quả và khả thi. Thời gian tới, chúng tôi tiếp tục triển khai kỹ thuật này vì ích lợi của nó và đánh giá chi tiết kết quả khi số ca thực hiện nhiều hơn và thời gian theo dõi dài hơn.
TÀI LIỆU THAM KHẢO
- Trần Thị Bích Hương, Nguyễn Ngọc Lan Anh, Phạm Văn Hiền, Trần Quốc Duy Cương. Nhiễm trùng liên quan đến catheter tĩnh mạch cảnh hầm để chạy thận nhân tạo ở bệnh nhân suy thận tiến triển nhanh. Tạp chí Y học Việt Nam tập 528, tháng 7, số chuyên đề. 2023. 467-476.
- Ali Akbar Beigi, Ali Sharifi, Hafez Gaheri, Saeed Abdollahi, and Morteza Abdar Esfahani. Placement of long-term hemodialysis catheter (permcath) in patients with end-stage renal disease through external jugular vein. Adv Biomed Res. 2014. 3: 252, doi: 10.4103/2277-9175.146381.
- Husameddin El Khudari, Merve Ozen, Bridget Kowalczyk, Juri Bassuner, Ammar Almehmi. Hemodialysis Catheters: Update on Types, Outcomes, Designs and Complications. Semin Intervent Radiol. 2022. 39:90–102, DOI https://doi.org/10.1055/s-0042-1742346.
- Charmaine E. Lok, Thomas S. Huber, Timmy Lee, et al. KDOQI clinical practice guideline for vascular access: 2019 update. Am J Kidney Dis. 2020. 75(4) (suppl 2):S1-S164.
- Pallavi Prasad and Tushar J. Vachharajani. Non-Fluoroscopic Techniques to Insert a Tunneled Hemodialysis Catheter. Kidney Int Rep. 2023. 2191–2193, DOI: https://doi.org/10.1016/j.ekir.2023.09.023.
- Fereshte Salimi, Mohammad Reza Imani, Navab Ghasemi, Amir Keshavarzian, and Amir Hosein Davarpanah Jazi. The mid-sternal length, a practical anatomical landmark for optimal positioning of long-term central venous catheters. J Res Med Sci. 2013 May. 18(5): 383–386.
- Michael Tal, Tamir Friedman, and Hamid Mojibian. Dialysis Catheter Tip Placement: The Functional Tip. Endovascular Today. 2013 June. 73-75.
- Chieh Suai Tan , Robert M. Schainfeld, and Steven Wu. Hemodialysis Access: Types. Dialysis Access Management. Springer. 2015. 73-81.
- Chieh Suai Tan, Steven Wu, and Kenneth D. Abreo. Tunneled Hemodialysis Catheter. Dialysis Access Management. Springer. 2015. 205-222.
- Julian Yaxley. Tunneled Hemodialysis Catheter Insertion: Technical and Clinical Considerations. Indian J Radiol Imaging. 2023. 33:76–79, DOI https://doi.org/10.1055/s-0042-1758877.
Các tin khác
- Thực phẩm siêu chế biến và sức khỏe tim mạch - chuyển hóa ( 10:23 - 20/09/2025 )
- Những thách thức trong Điện tâm đồ lâm sàng - Một Trường Hợp ST Chênh Lên Bí Ẩn ( 10:29 - 15/09/2025 )
- Bí Mật Mới Về Viêm Khớp Vảy Nến: Liệu Pháp Phối Hợp Có An Toàn Như Bạn Nghĩ? ( 14:33 - 06/09/2025 )
- Phẫu thuật Mitrofanoff: hơn 40 năm sau. ( 07:36 - 28/03/2025 )
- NUTCRACKER SYNDROME NHÂN MỘT TRƯỜNG HỢP LÂM SÀNG HIẾM GẶP ( 08:19 - 16/10/2024 )
- CHĂM SÓC GIẢM NHẸ SỚM BẰNG TELEHEALTH SO VỚI CHĂM SÓC GIẢM NHẸ SỚM TRỰC TIẾP TRÊN BỆNH NHÂN UNG THƯ PHỔI GIAI ĐOẠN TIẾN TRIỂN ( 09:01 - 12/10/2024 )
- BÁO CÁO CASE LÂM SÀNG SỎI TIẾT NIỆU DO ỐNG THÔNG JJ BỊ BỎ QUÊN ( 07:49 - 11/10/2024 )
- TRƯỜNG HỢP ST CHÊNH LÊN Ở MỘT PHỤ NỮ NGỪNG TIM NGOẠI VIỆN ( 07:56 - 24/09/2024 )
- GIẢ ĐỘT QUỴ TRONG KHI UỐNG RƯỢU ( 10:44 - 23/09/2024 )
- Đánh giá nghi ngờ dị ứng kháng sinh ( 13:48 - 19/09/2024 )