Liên hệ tuyển sinh
Đặc điểm lâm sàng và cận lâm sàng bệnh nhân hậu COVID-19 tại bệnh viện đa khoa Tâm Trí Sài Gòn: một nghiên cứu hồi cứu cắt ngang
Phan Vương Khắc Thái, Nguyễn Văn Bắc, Vũ Văn Nam, Lê Ngọc Hùng,
Nguyễn Ngọc Huấn, Cao Hùng Phú, Nguyễn Hữu Tùng* và cộng sự
*Bệnh viện Tâm Trí Sài Gòn
TÓM TẮT
Mở đầu
Trong khi các triệu chứng COVID-19 là cấp tính và đa số bệnh nhân hồi phục hoàn toàn, một tỷ lệ đáng kể các bệnh nhân sau COVID-19 vẫn còn các triệu chứng kéo dài ảnh hưởng đến chất lượng cuộc sống. Nghiên cứu này trình bày và phân tích các trường hợp hậu COVID-19 đến khám tại phòng khám bệnh viện trong thời gian sáu tháng.
Phương pháp
Hồi cứu mô tả cắt ngang. Các bệnh nhân thỏa điều kiện được đưa vào nghiên cứu. Các yếu tố về dịch tể học, lâm sàng và cận lâm sàng cũng như mối quan hệ giữa các yếu tố trên với tổn thương trên phim xq ngực nghĩ do hậu COVID-19 sẽ được ghi nhận và phân tích.
Kết quả
Từ tháng 10/2021 đến tháng 3/2022 có 163 ca thỏa điều kiện đưa vào nghiên cứu. 74,8% (122/163) bệnh nhân có triệu chứng mệt, 55,2% (90/163) khó thở, 49,7% (81/163) đau ngực, 47,2% (77/163) ho khan và 43,6% (71/163) rối loạn tập trung. Tuổi cao và giá trị CRP cao là hai yếu tố liên quan đến nhóm có tổn thương trên xq ngực nghi do hậu COVID-19 với trị số p lần lượt là 0,0065 và 0,01.
Kết luận
Một tỷ lệ đáng kể các triệu chứng xuất hiện ở bệnh nhân hậu COVID-19. Điều trị, theo dõi và xử trí sớm các di chứng nặng là cần thiết ở những bệnh nhân này.
MỞ ĐẦU
Những báo cáo đầu tiên về một loại virus hô hấp mới và sau đó khẳng định là do một loại coronavirus, Coronavirus 2 gây hội chứng hô hấp cấp nặng (SARS-CoV-2 : Severe Acute Respiratory Syndrome- CoronaVirus-2) bùng nổ tại Wuhan, Trung Quốc vào tháng 12 năm 2019 (1). Đây là loại virus có tính chất lan truyền nhanh và ngày 11 tháng 3 năm 2020, Tổ Chức Y Tế Thế Giới đã tuyên bố bệnh coronavirus 2019 (COVID-19) là một trận dịch toàn cầu (2). Bệnh đã lan ra trên khắp thế giới bao gồm cả Việt Nam. Đến tháng 4 năm 2022, có gần 496 triệu ca nhiễm với trên 6 triệu ca tử vong trên khắp thế giới (3). Ca đầu tiên được ghi nhận ở Việt nam là vào ngày 23 tháng 01 năm 2020 (4). Từ đó đến nay số ca ở Việt Nam ngày càng tăng.
Bệnh nhân bị COVID-19 cấp biểu hiện triệu chứng rất đa dạng từ các triệu chứng hô hấp nhẹ đến viêm phổi nặng cần phải thông khí cơ học và cuối cùng tiến triển đến hội chứng suy hô hấp cấp hay suy đa cơ quan. Không may thay, cuộc chiến chống lại COVID-19 có vẻ chưa kết thúc với việc chẩn đoán và điều trị đợt cấp của bệnh. Nhiều nghiên cứu cho thấy các triệu chứng sau đợt cấp còn kéo dài trong số 40-90% bệnh nhân tạo nên hội chứng được gọi là “ hậu COVID-19” (5).
Vì COVID-19 là một bệnh mới nên gần đây có nhiều định nghĩa chưa thống nhất nhau về triệu chứng hậu COVID-19. Theo CDC Hoa Kỳ, tình trạng hậu COVID-19 được định nghĩa như là một danh từ chung về hậu quả sức khỏe thực thể và tâm thần xảy ra ở bệnh nhân sau nhiễm COVID-19 bốn tuần hay hơn bao gồm ở cả bệnh nhân nhiễm ở giai đoạn cấp nhẹ hay không triệu chứng (6). Tổ Chức Y Tế Thế Giới định nghĩa hậu COVID-19 là tình trạng xảy ra ở người có tiền căn nhiễm SARS-CoV-2 khẳng định hay có khả năng, thường là 3 tháng từ khi khởi phát triệu chứng và kéo dài ít nhất 2 tháng mà không giải thích được bằng các chẩn đoán khác (7). Ngoài ra, tác giả Becker và cộng sự còn chia hội chứng COVID kéo dài làm 5 loại dựa trên các triệu chứng ban đầu, thời gian khởi phát, thời gian có các triệu chứng và giai đoạn yên lặng (8).
Bệnh nhân với tình trạng hậu COVID-19 tiếp tục có một hay nhiều triệu chứng. Một nghiên cứu hệ thống và phân tích gộp cho thấy có khoảng 55 triệu chứng ảnh hưởng kéo dài từ 14 ngày đến 110 ngày sau COVID-19 và khoảng 80% các bệnh nhân sau nhiễm COVID-19 có ít nhất một hay nhiều triệu chứng đó (9). Tổn thương cơ quan thường gặp nhất là phổi và di chứng xơ phổi là di chứng nguy hiểm cần được phát hiện sớm và điều trị (10). Nghiên cứu này được thực hiện để đánh giá các triệu chứng lâm sàng và một số xét nghiệm cận lâm sàng ở bệnh nhân hậu COVID-19 đến khám tại phòng khám bệnh viện cũng như khảo sát một số yếu tố nguy cơ dẫn đến tổn thương phổi ở những bệnh nhân này.
Phương pháp
Đây là một nghiên cứu hồi cứu cắt ngang được thực hiện tại phòng khám hô hấp khu phòng khám bệnh viện đa khoa Tâm Trí Sài Gòn. Bệnh viện đa khoa Tâm Trí Sài Gòn là bệnh viên đa khoa hạng 3 với khoảng 100 giường tọa lạc tại quận 12 thành phố Hồ Chí Minh.
Đối tượng nghiên cứu
Tất cả bệnh nhân đến khám tại phòng khám hô hấp với chẩn đoán ban đầu là hậu COVID-19 từ tháng 10 năm 2021 đến tháng 3 năm 2022 (6 tháng) đều được đưa vào sàng lọc nghiên cứu. Các bệnh nhân này trước đây đã được chẩn đoán là nhiễm SARS-CoV-2 bằng xét nghiệm test nhanh hay RT-PCR-SARS-CoV-2. Bệnh nhân đến khám không có triệu chứng và bệnh nhân đến khám với thời gian từ lúc bệnh COVID-19 đến lúc khám nhỏ hơn 30 ngày được loại khỏi nghiên cứu.
Phác thảo nghiên cứu
Các yếu tố nhân khẩu học (như giới, tuổi, nghề nghiệp, địa chỉ, chỉ số BMI), các bệnh đồng mắc đi kèm, các triệu chứng lâm sàng, thời gian bệnh và một số các xét nghiệm cận lâm sàng (như công thức máu, SGOT/SGPT, bilirubin TP/TT, glucose, C-reactive protein (CRP), x quang (xq) ngực thẳng, CT scan ngực nếu có) đều được ghi nhận và phân tích.
Đánh giá xq ngực thẳng
Đối với mỗi bệnh nhân, đánh giá xq ngực thẳng dùng hệ thống 18 điểm (18-points score system). Ở mỗi xq ngực thẳng, mỗi phổi được chia làm 3 phần bằng nhau : trên, giữa và dưới với tổng cộng là 6 vùng. Điểm (từ 0 đến 3) đước đánh giá ở mỗi vùng dựa trên bất thường phổi phát hiện trên phim như sau : 0 không có bất thường, 1 thâm nhiễm mô kẽ (định nghĩa là dầy vách và mờ khu trú hay lan tỏa, 2 thâm nhiễm mô kẽ và phế nang (thâm nhiễm mô kẽ chiếm ưu thế), 3 thâm nhiễm mô kẽ và phế nang (thâm nhiễm phế nang chiếm ưu thế). Điểm cuối cùng khi đánh giá thay đổi từ 0 đến 18 (11).
Tổn thương trên xq ngực được chia làm 2 nhóm: nhóm 1 bình thường, không thấy tổn thương hay có tổn thương không liên quan với tổn thương dạng viêm và/hay xơ do SARS-CoV-2 ( 0 điểm) và nhóm 2 tổn thương dạng viêm và/hay xơ phù hợp với viêm phổi do SARS-CoV-2 (điểm ≥ 1). Đọc xq ngực được hai bác sĩ đọc và thống nhất với nhau. Các yếu tố như tuổi, giới, chỉ số BMI, bệnh đi kèm, thở oxy trong lúc bệnh COVID-19, giá trị CRP được so sánh trong hai nhóm này.
Phân tích thống kê
Sử dụng phần mềm STATA. Các số liệu định tính được tính bằng con số và phần trăm. Các số liệu định lượng được trình bày như giá trị trung bình, trung vị, tứ phân vị, giá trị nhỏ nhất, lớn nhất. So sánh biến định tính dùng kiểm định Chi-square test hay kiểm định Fisher test ( có quá 20% trong số ô trong bảng có tần số mong đợi < 5), và so sánh biến định lượng dùng phép kiểm t-test (nếu phân phối bình thường, so sánh hai nhóm), và Wilcoxon (nếu phân phối không bình thường, so sánh hai nhóm). Sự khác biệt có ý nghĩa thống kê khi p < 0,05.
Vấn đề y đức
Đây là nghiên cứu hồi cứu mô tả. Các xét nghiệm phục vụ chẩn đoán và điều trị cũng như không thực hiện biện pháp xâm lấn ở bệnh nhân. Đề tài không vi phạm y đức. Đề tài đã trình hội đồng nghiên cứu bệnh viện Tâm Trí Sài Gòn.
Kết quả
Từ tháng 10 năm 2021 đến tháng 3 năm 2022 (6 tháng) có tổng cộng 237 bệnh nhân đến khám tại phòng khám với chẩn đoán ban đầu là hậu COVID. Trong 237 ca này có 21 ca không có triệu chứng và 53 ca có thời gian từ khi bị COVID-19 đến khi đến khám tại bệnh viện nhỏ hơn 30 ngày được loại khỏi nghiên cứu. Vì vậy có tổng cộng 163 ca được cho là hậu COVID-19 đưa vào nghiên cứu, tuổi trung bình là 40 tuổi ( nhỏ nhất là 17 và lớn nhất là 76. Có 89 nữ và 74 nam với tỷ lệ nữ: nam là 1,2. Về nghề nghiệp lao động chân tay chiếm 57,7% (94/163), lao động trí óc 16,6% (27/163), về hưu/nội trợ 17,8% (29/163), và không nghề nghiệp chiếm 7,9% (13/163). Đa số cư ngụ tại thành phố Hồ Chí Minh 92,6% (151/163), các tỉnh 7,4% (12/163). Quận 12, Hóc môn và Bình Chánh là 3 quận chiếm tỷ lệ cao nhất trong số các bệnh nhân cư ngụ tại thành phố Hồ Chí Minh với tỷ lệ lần lượt là 37,1% (56/151), 27,2% (41/151), và 7,9% (12/151). Các đặc tính nhân khẩu học đươc trình bày trong bảng 1.
Bảng 1: Các đặc tính dịch tể học trong nhóm bệnh nhân nghiên cứu
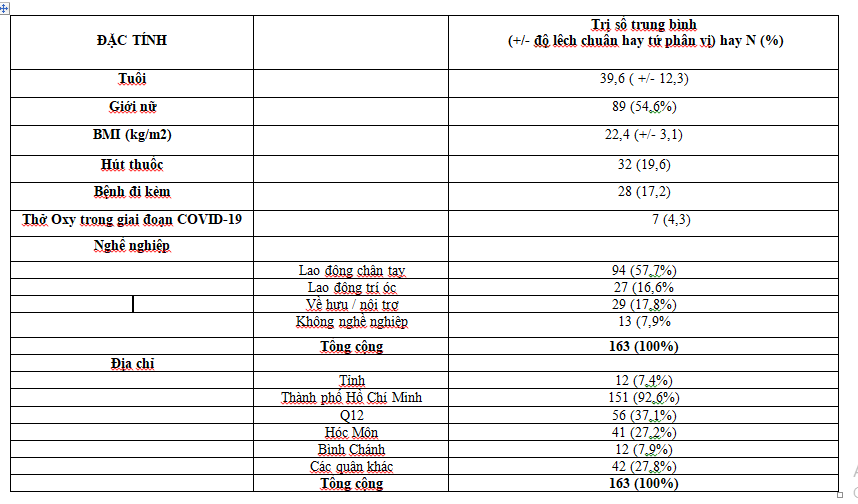
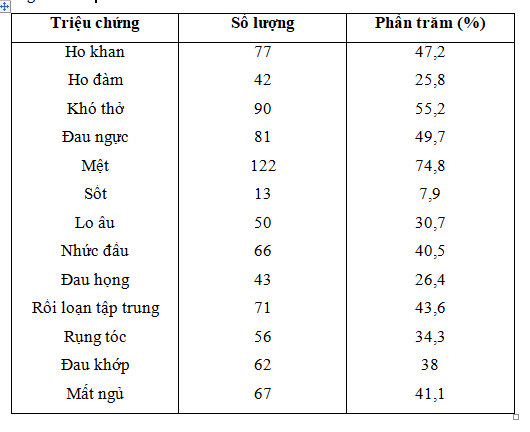
Thời gian trung bình từ khi bị COVID-19 đến khi khám bệnh là 83 ngày với thời gian bệnh trung bình là 44 ngày. Bệnh nhân có các bệnh lý đi kèm như sau : tăng huyết áp (12,3%), đái tháo đường (4,9%), bệnh thận mạn (4,3%), hen phế quản (1,2%). Tỷ lệ hút thuốc lá chiếm 19,6% số bệnh nhân nghiên cứu. Số bệnh nhân phải thở oxy trong thời gian bị COVID-19 là 7 chiếm tỷ lệ 4,3%. Có khoảng 25 triệu chứng than phiền từ các bệnh nhân trong đó các triệu chứng thường gặp nhất là mệt (74,8%), khó thở (55,2%), đau ngực (49,7%), ho khan (47,2%) và rối loạn tập trung (43,6%). Các triệu chứng lâm sàng thường gặp được trình bày chi tiết trong bảng 2. Ngoài ra còn có các triệu chứng khác như : đau lưng, nghẹt mũi, tê lưỡi, chán ăn, khàn giọng, run tay chân, chóng mặt, khò khè, đau đầu, mất mùi vị, hồi hộp và ù tai.
Bảng 2: Các triệu chứng lâm sàng hậu COVID-19 của các bệnh nhân nghiên cứu
Đặc điểm một số xét nghiệm máu của bệnh nhân nghiên cứu được trình bày trong bảng 3.
Bảng 3: Giá trị một số xét nghiệm máu của bệnh nhân nghiên cứu

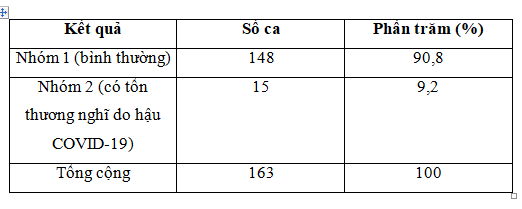
Về xq ngực thẳng, 163 ca nghiên cứu đều có chụp xq ngực thẳng. Tổn thương trên phim được chia làm 2 nhóm. Nhóm 1 không thấy tổn thương (0 điểm) hay bình thường, và có những tổn thương mà không liên quan đến những tổn thương (mờ mô kẽ/phế nang) liên quan với SARS-CoV-2 như tràn dịch màng phổi, xơ sẹo cũ do lao, dày dính màng phổi. Nhóm 2 bao gồm những bệnh nhân có tổn thương trên phim nghĩ do hậu COVID-19 như mờ mô kẻ/phế nang ( ≥ 1 điểm). Số liệu ghi nhận được trình bày trong bảng 4. Chỉ có 11 ca được chụp CT scan ngực thẳng.
Bảng 4 : Tổn thương nghi do hậu COVID-19 trên xq ngực thẳng
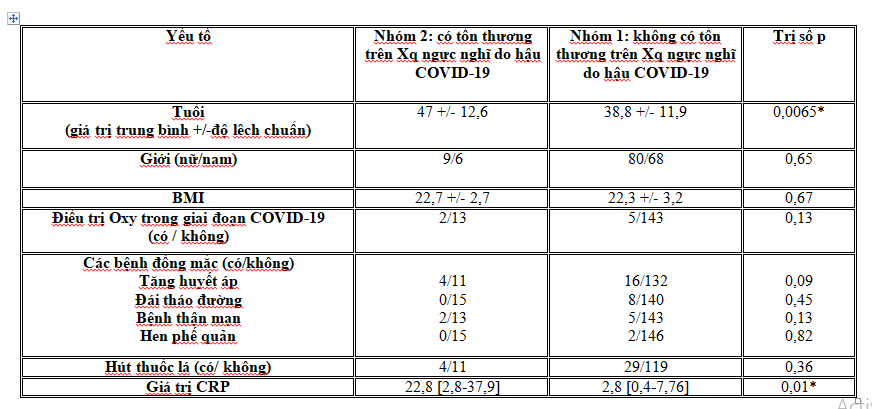
Mối liên quan giữa các yếu tố như tuổi, giới, BMI, điều trị oxy trong giai đoạn COVID-19, các bệnh đồng mắc, tiền căn hút thuốc, giá trị CRP với tổn thương trên phim xq ngực nghĩ do hậu COVID đã được phân tích (bảng 5) trong đó nhóm có tổn thương trên xq ngực nghi do hậu COVID-19 có tuổi cao hơn (47 so với 39 với p=0,0065 ) và giá trị CRP cao hơn (22,8 so với 2,8 với p= 0,01).
Bảng 5: Mối liên quan giữa một số yếu tố và tổn thương trên Xq ngực thẳng nghĩ do hậu COVID-19
Trong thời gian một năm có 237 bệnh nhân đến khám tại phòng khám, trong đó có 163 ca đủ tiêu chuẩn đưa vào nghiên cứu (68,8%). Tỷ lệ nữ: nam trong nghiên cứu là 1,2. Một số nghiên cứu cho thấy nữ sau hồi phục COVID-19 dễ phát triển các triệu chứng hậu COVID-19 hơn nam (12). Ngoài ra các yếu tố như tuổi già, béo phì, bệnh phổi tiềm ẩn, bệnh nặng trong giai đoạn COVID-19 cũng liên quan mạnh mẽ với hậu COVID-19 (13).
Bàn luận
Có khoảng 25 triệu chứng ghi nhận được ở bệnh nhân trong đó mệt chiếm tỷ lệ cao nhất (74,8%). Điều này cũng phù hợp với một số nghiên cứu ở nước ngoài như của Salamanna và cộng sự cho thấy mệt mãn tính rỏ ràng là triệu chứng kéo dài thường gặp nhất (14). Các nghiên cứu khác cho thấy mệt chiếm 46% (15), 53,1% (16). Nguyên nhân của mệt thì chưa rỏ, nhiều nghiên cứu cho thấy virus làm thay đổi hệ miễn dịch, kích hoạt đáp ứng miễn dịch viêm. Do đó, có lẻ cần thiết nghiên cứu về hệ cytokin ở những người sống sót sau COVID-19 để xem liệu “ cơn bảo cytokine” xảy ra trong lúc bệnh vẫn còn và gây nên những bất thường kéo dài này (14)(17).
Khó thở là triệu chứng thường gặp thứ hai chiếm tỷ lệ 55,2%. Khó thở là triệu chứng hô hấp được báo cáo thường nhất. Các nghiên cứu cho thấy tần xuất khó thở thay đổi từ 5-81% sau nhập viện COVID-19 (18)(19) và 14% ở bệnh nhân không nhập viện do COVID-19 nhẹ (20). Khó thở ảnh hưởng lớn đến chất lượng cuộc sống (21) và tình trạng kinh tế xã hội, bởi vì nhiều bệnh nhân với hậu COVID-19 không thể trở lại làm việc sau 6 tháng bị COVID-19 (22). Cơ chế của khó thở sau COVID-19 do nhiều yếu tố, bao gồm di chứng nhu mô, khó thở chức năng, rối loạn tim mạch và suy giảm chức năng hệ cơ (19)(23)(24). Khó thở cải thiện dần theo thời gian cho dù một số bệnh nhân có thể có khó thở dai dẳng kéo dài đến 1 năm (18). Khó thở chức năng là một danh từ mô tả một nhóm rối loạn thở đưa đến khó thở và thường cùng với các triệu chứng không hô hấp mà không có bệnh cơ quan hô hấp (25). Hội chứng tăng thông khí được nghiên cứu thường nhất từ rối loạn chức năng thở và hội chứng này ảnh hưởng nhiều đến chất lượng cuộc sống (26). Sinh lý bệnh của khó thở chức năng sau COVID-19 không được hiểu biết rỏ. Lo âu và trầm cảm thường gặp ở bệnh nhân này (27). Một vài tác giả nhấn mạnh vai trò của chấn thương tâm lý. Những tác động tiêu cực của dịch lên kinh tế xã hội có ảnh hưởng đến sức khỏe tâm thần và có thể khởi phát những rối loạn hô hấp chức năng. Ngoài ra, bởi vì các ACE2 (angiotensin-converting enzym 2) receptor của virus có trong nhân cuống não có liên quan đến đều hòa thông khí, và cản trở trương lực hô hấp. Các dữ liệu liên quan với điều trị chưa đầy đủ. Điều trị khó thở chức năng bao gồm tập thở với chuyên gia vật lý trị liệu (28)(29).
Đau ngực chiếm tỷ lệ 49,7% trong nghiên cứu của chúng tôi và là triệu chứng thường gặp thứ ba. Đau ngực cần phải loại trừ các nguyên nhân nguy hiểm như viêm màng ngoài tim, viêm cơ tim, bệnh mạch vành, nhồi máu phổi, tràn khí màng phổi ở bệnh nhân sau COVID-19. Ngoài ra đau ngực do lo âu và đau cơ cũng có thể xảy ra. Theo các nghiên cứu nước ngoài đau ngực chiếm tỷ lệ 22% bệnh nhân sau 2 tháng bị COVID-19 (30). Đau ngực cũng được báo cáo trong 5% bệnh nhân sau 6 tháng trong một nghiên cứu ở Trung Quốc nhưng không đặc hiệu cho bất kỳ san thương nào (12). Trong một nghiên cứu đoàn hệ 100 bệnh nhân, trong đó 17% bệnh nhân có đau ngực không điển hình 2-3 tháng sau nhiễm COVID-19 với hình ảnh học cho thấy ảnh hưởng tim tiếp diễn trong 78% bệnh nhân và dấu hiệu viêm cơ tim trong 60% bệnh nhân (31). Nhiều nghiên cứu với cỡ mẫu nhỏ báo cáo đánh giá MRI tim của cơ tim ở bệnh nhân sau COVID-19 cho thấy có hiện tượng phù cơ tim, hoại tử và xơ có lẻ do viêm cơ tim trước đó. Gần 40% bất thường này không liên quan với thiếu máu cơ tim (32).
Ho khan cũng là một triệu chứng thường gặp chiếm tỷ lệ 47,2% trong nghiên cứu của chúng tôi. Ho có thể kéo dài nhiều tuần hay nhiều tháng sau COVID-19 và được báo cáo từ 2-42% bệnh nhân (21)(22)(34)(35)(36). Như khó thở, ho cũng làm thay đổi chất lượng cuộc sống (21). Ho sau COVID-19 được giả thiết là do hoạt hóa thần kinh cảm giác phế vị (thần kinh số X) dẫn đến tình trạng tăng nhạy cảm ho và hiện tượng viêm thần kinh trong não (35).
Trong giai đoạn hậu COVID-19, vấn đề di chứng thần kinh đã được chú ý. Ngoài việc suy yếu hệ thần kinh trung ương dai dẳng ở bệnh nhân với choáng hay bệnh não trong giai đoạn cấp, bằng chứng rối loạn nhận thức ở bệnh nhân không có bệnh lý thần kinh trong giai đoạn cấp và/hay với hình ảnh học não bình thường đang tăng lên. Thật sự, những phàn nàn về nhận thức đã được báo cáo trong nhiều nghiên cứu 4-5 tháng sau nhiễm COVID-19 với việc dùng những bộ câu hỏi. Khi đánh giá về rối loạn nhận thức khách quan, suy giảm về thực hiện các động tác gặp trong 15-40% bệnh nhân. Các triệu chứng thần kinh và rối loạn nhận thức có thể do tổn thương thần kinh trung ương do virus hay/và biểu hiện hệ thống không ở hệ thần kinh trung ương như thiếu oxy hay viêm (37-41). Triệu chứng rối loạn tập trung hay quên chiếm 43,6% trong nghiên cứu này.
Trong 163 bệnh nhân nghiên cứu có chụp xq ngực thẳng, chúng ta thấy có 15 bệnh nhân có tổn thương trên phim chiếm tỷ lệ 9,2%. Chỉ có 11 ca được chụp CT scan ngực trong nghiên cứu này. Nhiều tác giả đã đồng ý dùng xq ngực theo dõi bệnh nhân sau COVID-19 vì xq ngực là phương pháp nhanh, dùng rộng rải và ít tia. Nó là phương cách hữu hiệu khách quan đầu tiên để quyết định có tiến hành phương pháp chẩn đoán cao hơn như CT scan hay không và bệnh nhân nào cần theo dõi sát hơn (11)(42). Tuy nhiên rỏ ràng là CT scan ngực độ phân giải cao là thăm khám được ưa chuộng dùng để chẩn đoán và phân loại những di chứng hậu COVID trên xq ngực (43).
Các yếu tố như tuổi, giới, chỉ số BMI, bệnh đi kèm, thở oxy trong lúc bệnh COVID-19, giá trị CRP được so sánh trong hai nhóm có tổn thương và không tổn thương trên Xq ngực trong nghiên cứu này và kết quả cho thấy tuổi và giá trị CRP trong nhóm có tổn thương cao hơn trong nhóm không có tổn thương trên phim Xq ngực thẳng với chỉ số p lần lượt là 0,0065 và 0,01 (bảng 5).
Giả thiết rằng bệnh nhân bị COVID-19 nặng cần nhiều thời gian hơn để hồi phục vì vậy trong giai đoạn hậu COVID-19 còn thấy tổn thương trên xq ngực. Tuổi già là một yếu tố độc lập cho nhiễm COVID-19 nặng. Tác giả Del Sole và cộng sự cho thấy bệnh nhân với nhiễm SARS-CoV-2 nặng/ phức tạp có tuổi trung bình cao hơn so với những người bị COVID-19 nhẹ (44). Ngoài ra tuổi già có thể giảm sự hồi phục sinh lý phổi và trì hoãn những can thiệp phục hồi chức năng đưa đến kết quả là còn tổn thương phổi sau nhiễm COVID-19 (45).
Nhiều tác giả cho thấy các dấu ấn gây viêm như CRP vẫn còn tăng dai dẵng sau COVID-19 cho thấy đáp ứng viêm hệ thống vẫn còn (9)(46)(47). Viêm cấp tính thì mạnh, ngắn và đưa đến sửa chửa mô, còn viêm mức độ nhẹ (low- grade inflammation : LGI) thì dai dẳng, không mạnh và dẫn đến tổn thương đi kèm (48). LGI điển hình bị kích hoạt bởi các phần phân tử liên quan với tổn thương (damage-associated molecular patterns: DAMPs) mà các phần này được phân giải từ các tế bào hay mô bị tổn thương như các tín hiệu gây nguy hại nội sinh, báo động hệ miễn dịch về hiện tượng chết tế bào không theo chương trình, hiện tượng xâm lấn vi sinh vật gây bệnh và trong đáp ứng với stress (49). Nhiễm COVID-19 có thể gây ra sự phân giải DAMPS và do đó có thể kích hoạt LGI, các triệu chứng của hậu COVID tương ứng với các triệu chứng của LGI và các nghiên cứu cho thấy giá trị CRP tăng trong bệnh nhân với hậu COVID-19 (50)(51).
Giới hạn của đề tài này vì đây là nghiên cứu hồi cứu nên nhiều xét nghiệm cần thiết chưa đầy đủ. Số ca chụp CT scan ngực còn thấp nên không đánh giá và phân loại tổn thương trên xq ngực được. Một số đánh giá triệu chứng dựa vào chủ quan của bệnh nhân mà không dựa vào những bảng câu hỏi cụ thể.
Tóm lại
Một tỷ lệ đáng kể các triệu chứng xuất hiện ở bệnh nhân hậu COVID-19 trong đó các triệu chứng thường gặp nhất là mệt, khó thở, đau ngực, ho và rối loạn tập trung. Tổn thương còn trên xq ngực nghĩ do hậu COVID-19 chiếm tỷ lệ 9,2%. Tuổi lớn và giá trị CRP cao là hai yếu tố liên quan với còn tổn thương trên xq ngực sau COVID-19. Mặc dù còn nhiều hạn chế đề tài cũng cho chúng ta một cái nhìn tổng thể về bệnh nhân hậu COVID-19 đến khám tại bệnh viện Tâm Trí Sài Gòn trong thời gian nghiên cứu này từ đó chúng ta sẽ có một chương trình điều trị, theo dõi và xử trí sớm những di chứng nặng ở các bệnh nhân hậu COVID-19.
Tài liệu tham khảo
1. Zhu N, Zhang D, Wang W, et al. A novel coronavirus from patients
with pneumonia in China, 2019. N Engl J Med 2020;382:727-33.
2. WHO Director-General’s opening remarks at the media briefing on COVID-19. https://www.who.int/dg/speeches/detail/who-director-general-s-opening-remarks-at-the-media-briefing-on-COVID-19%2D%2D-11-march-2020 (Accessed August 2021).
3. WHO. Weekly epidemiological update on COVID-19-12 April 2022.
https://www.who.int/publications/m/item/weekly-epidemiological-update-on-covid-19---12-april-2022.
4. Quang Van Nguyen, Dung Anh Cao, Son Hong Nghiem. Spred of COVID-19 and policy responses in Vietnam: an overview. International Journal of Infectious Diseases 103 (2021) 157-161.
5. Wang X, Xu H, Jiang H, Wang L, Lu C, Wei X, Liu J, Xu S (2020). Clinical features and outcomes of discharged coronavirus disease 2019 patients: a prospective cohort study. QJM Mon J Assoc Physicians 113:657-665.
6. CDC. Evaluating and Caring for Patients with Post-COVID Conditions: Interim Guidance 2021. https://www.cdc.gov/coronavirus/2019-ncov/hcp/clinical-care/post-covid-index.html.
7. WHO. WHO releases first Official Long COVID Definition. https://www.verywellhealth.com/who-long-covid-definition-5207010.
8. Becker RC (2021). COVID-19 and its sequelae: a platform for optimal patient care, discovery, and training. J Thromb Thrombolysis 51(3): 587-594.
9. Sandra Lopez-Leon, Talia Wegman-Ostrosky, Carol Perelman, Rosalinda Sepulveda, Paulina A. Rebolledo, Angelica Cuapio & Sonia Villapol. More than 50 long- term effects of COVID-119: a systematic review and meta-analysis. Scientific Reports (2021) 11: 16144.
https://doi.org/10.1038/s41598-021-95565-8.
10. Zarir F Udwadia, Parvaiz A Koul, Luca Richeldi. Post COVID lung fibrosis: The tsunami that will follow the earthquake. Lung India 2021 Mar, 38 (Supplement): S41-S47.
11. M. Fogante , E. Cavagna , G. Rinaldi. COVID-19 follow-up: Chest X-ray findings with clinical and radiological relationship three months after recovery . Radiography 28 (2022) 531-536.
12. Huang C, Huang L, Wang Y, Li X, Ren L, Gu X, Kang L, Guo L, Liu M, Zhou X, Luo J, Huang Z, Tu S, Zhao Y, Chen L, Xu D, Li Y, Li C, Peng L, Li Y, Xie W, Cui D, Shang L, Fan G, Xu J, Wang G, Wang Y, Zhong J, Wang C, Wang J, Zhang D, Cao B. 6-month consequences of COVID-19 in patients discharged from hospital: a cohort study. Lancet. 2021 Jan 16;397(10270):220-232.
13. Halpin S, O'Connor R, Sivan M. Long COVID and chronic COVID syndromes. J Med Virol. 2021 Mar;93(3):1242-1243.
14. Salamanna F, Veronesi F, Martini L, Landini MP, Fini M (2021) Post
COVID-19 syndrome: the persistent symptoms at the post-viral stage of the disease. A Systematic Review of the Current Data. Front Med (Lausanne) 4(8):653516.
- Mahmud R, Rahman M, Rassel MA, Monayem FB, Sayeed SJB, Islam MS, Islam MM (2021) Post COVID syndrome among symptomatic COVID-19 patients: a prospective study in a Tertiary Care Center in Bangladesh. PLoS One 16(4):e0249644.
- Carfì A, Bernabei R, Landi F (2020). Persistent symptoms in patients after acute COVID-19. JAMA. 324(6):603–660 pmid:32644129.
- Moldofsky H, Patcai J (2011). Chronic widespread musculoskeletal pain, fatigue, depression and disordered sleep in chronic post-SARS syndrome: a case-controlled study. BMC Neurol 11:1–7 Pmid: 21208452.
- Wu X, Liu X, Zhou Y, et al. 3-month, 6-month, 9-month, and 12-month respiratory outcomes in patients following COVID-19-related hospitalisation: a prospective study. Lancet Respir Med 2021; 9: 747–754.
- Bellan M, Soddu D, Balbo PE, et al. Respiratory and psychophysical sequelae among patients with COVID-19 four months after hospital discharge. JAMA Netw Open 2021; 4: e2036142.
- Augustin M, Schommers P, Stecher M, et al. Post-COVID syndrome in non-hospitalised patients with COVID-19: a longitudinal prospective cohort study. Lancet Reg Health Eur 2021; 6: 100122.
- Jacobs LG, Gourna Paleoudis E, Lesky-Di Bari D, et al. Persistence of symptoms and quality of life at 35 days after hospitalization for COVID-19 infection. PLoS One 2020; 15: e0243882.
- Ghosn J, Piroth L, Epaulard O, et al. Persistent COVID-19 symptoms are highly prevalent 6 months after hospitalization: results from a large prospective cohort. Clin Microbiol Infect 2021; 27: 1041.e1–1041.e4.
- Debeaumont D, Boujibar F, Ferrand-Devouge E, et al. Cardiopulmonary exercise testing to assess persistent symptoms at 6 months in people with COVID-19 who survived hospitalization: a pilot study. Phys Ther 2021; 101: pzab099.
- Mohr A, Dannerbeck L, Lange TJ, et al. Cardiopulmonary exercise pattern in patients with persistent dyspnoea after recovery from COVID-19. Multidiscip Respir Med 2021; 16: 732.
- Boulding R, Stacey R, Niven R, et al. Dysfunctional breathing: a review of the literature and proposal for classification. Eur Respir Rev 2016; 25: 287–294.
- Chenivesse C, Similowski T, Bautin N, et al. Severely impaired health-related quality of life in chronic hyperventilation patients: exploratory data. Respir Med 2014; 108: 517–523
- Howell JB. The hyperventilation syndrome: a syndrome under threat? Thorax 1997; 52: Suppl. 3, S30–S34.
- Baig AM, Khaleeq A, Ali U, et al. Evidence of the COVID-19 virus targeting the CNS: tissue distribution, host– virus interaction, and proposed neurotropic mechanisms. ACS Chem Neurosci 2020; 11: 995–998.
- Jones M, Harvey A, Marston L, et al. Breathing exercises for dysfunctional breathing/hyperventilation syndrome in adults. Cochrane Database Syst Rev 2013; 5: CD009041.
- A. Pavli, M. Theodoridou and H. Maltezou, “Post-COVID syndrome: Incidence, clinical spectrum, and challenges for primary healthcare professionals,” Vols. S0188-4409, no. 21, 2021.
- V. Puntmann, M. Careri, I. Wieters, M. Fahim, C. Arendt, J. Hoffmann, A. Shchendrygina, F. Escher, M. Vasa-Nicotera, A. Zeiher, M. Vehreschild and E. Nagel, “Outcomes of Cardiovascular Magnetic Resonance Imaging in Patients Recently Recovered From Coronavirus Disease 2019 (COVID -19),” JAMA Cardiology, vol. 1:5, no. 11, pp. 1265-1273, 2020.
- Knight DS, Kotecha T, Razvi Y, et al. COVID-19: myocardial injury in survivors. Circulation 2020; 142: 1120–1122.
- Zhao Y-M, Shang Y-M, Song W-B, et al. Follow-up study of the pulmonary function and related physiological characteristics of COVID-19 survivors three months after recovery. EClinicalMedicine 2020; 25: 100463.
- Shah AS, Wong AW, Hague CJ, et al. A prospective study of 12-week respiratory outcomes in COVID-19-related hospitalisations. Thorax 2021; 76: 402–404
- Song W-J, Hui CKM, Hull JH, et al. Confronting COVID-19-associated cough and the post-COVID syndrome: role of viral neurotropism, neuroinflammation, and neuroimmune responses. Lancet Respir Med 2021; 9: 533–544.
- Fernández-de-Las-Peñas C, Guijarro C, Plaza-Canteli S, et al. Prevalence of post-COVID-19 cough one year after SARS-CoV-2 infection: a multicenter study. Lung 2021; 199: 249–253.
- Van den Borst B, Peters JB, Brink M, et al. Comprehensive health assessment three months after recovery from acute COVID-19. Clin Infect Dis 2020; 73: e1089–e1098.
- Woo MS, Malsy J, Pöttgen J, et al. Frequent neurocognitive deficits after recovery from mild COVID-19. Brain Commun 2020; 2: fcaa205.
- Almeria M, Cejudo JC, Sotoca J, et al. Cognitive profile following COVID-19 infection: clinical predictors leading to neuropsychological impairment. Brain Behav Immun Health 2020; 9: 100163.
- Soldati AB, Almeida C, Lima M, et al. Telephone Screening of Cognitive Status (TICS) in severe COVID-19 patients: utility in the era of social isolation. eNeurologicalSci 2021; 22: 100322.
- Zhou J, Liu C, Sun Y, et al. Cognitive disorders associated with hospitalization of COVID-19: results from an observational cohort study. Brain Behav Immun 2021; 91: 383–392.
- Metlay JP, Waterer GW, Long AC, Brozek J, Crothers K, Cooley L, et al. Diagnosis and treatment of adults with community-acquired pneumonia. An official clinical practice guideline of the American Thoracic Society and Infectious Disease Society of America. Am J Respir Crit Care Med 2019,200:e45-67.
- Rubin GD, Ryerson CJ, Haramati LB, et al. The role of chest imaging in patient management during the COVID-19 pandemic: a multinational consensus statement from the Fleischner Society. Radiology 2020; 296: 172–180.
- Del Sole F, Farcomeni A, Loffredo L, Carnevale R, Menichelli D, Vicario T, et al. Features of severe COVID-19: a systematic review and meta-analysis. Eur J Clin Invest 2020 Aug 9:e13378. https://doi.org/10.1111/eci.13378.
- Belli S, Balbi B, Prince I, Cattaneo D, Masocco F, Zaccaria S, et al. Low physical functioning and impaired performance of activities of daily life in COVID-19 patients who survived the hospitalisation. Eur Respir J 2020 Aug 6:2002096. https://doi.org/10.1183/13993003.02096-2020.
- Mandal S, Barnett J, Brill SE, et al.(2020) 'Long-COVID': a cross-sectional study of persisting symptoms, biomarker and imaging abnormalities following hospitalisation for COVID-19. Thorax. Nov: thoraxjnl-2020-215818. Published online 2020 Nov 10. doi: https://doi.org/10.1136/thoraxjnl-2020-215818
- Mohammed Ali Gameil, Rehab Elsayed Marzouk, Ahmed Hassan Elsebaie, Salah Eldeen Rozaik. Long-term clinical and biochemical residue after COVID-19 recovery. Egyptian Liver Journal (2021) 11:74.
- Furman D, Campisi J, Verdin E, et al. . Chronic inflammation in the etiology of disease across the life span. Nat Med. 2019;25(12):1822–1832.
- Tang D, Kang R, Coyne CB, et al. . PAMPs and DAMPs: signals that spur autophagy and immunity. Immunol Rev. 2012;249(1):158–175.
- Shenoy S. Coronavirus (covid-19) sepsis: revisiting mitochondrial dysfunction in pathogenesis, aging, inflammation, and mortality. Inflamm Res. 2020;69(11):1077–1085.
- Cicco S, Cicco G, Racanelli V, et al. . Neutrophil Extracellular Traps (NETs) and Damage-Associated Molecular Patterns (DAMPs): two potential targets for COVID-19 treatment. Mediators Inflamm. 2020;2020:7527953.
Các tin khác
- Nghiên cứu mới: Kiến thức liên tục của bác sĩ nội khoa ảnh hưởng đến chất lượng điều trị ( 10:56 - 19/06/2025 )
- HIỆU QUẢ CỦA AZITHROMYCIN UỐNG SO VỚI GIẢ DƯỢC TRÊN CÁC TRIỆU CHỨNG COVID-19 Ở BỆNH NHÂN NGOẠI TRÚ VỚI NHIỄM SAR-COV-2- MỘT THỬ NGHIỆM LÂM SÀNG NGẪU NHIÊN ( 09:50 - 12/08/2021 )
- MỐI LIÊN QUAN GIỮA MẸ BỊ NHIỄM SARS-CoV-2 VÀ DỰ HẬU TRÊN TRẺ SƠ SINH ( 13:33 - 31/05/2021 )
- TẦM SOÁT UNG THƯ ĐẠI TRỰC TRÀNG ( 09:00 - 20/05/2021 )
- KHÁNG THỂ ĐẶC HIỆU SARS-COV-2 TRONG SỮA MẸ SAU CHỦNG NGỪA VACCINE COVID-19 Ở NHỮNG PHỤ NỮ ĐANG CHO CON BÚ ( 08:27 - 20/05/2021 )
- Lợi ích của việc Tránh Chăm sóc Y tế Không cần thiết Trong Đại dịch COVID-19 ( 14:01 - 15/05/2021 )
- Rapid and sensitive diagnostic procedure for multiple detection of pandemic Coronaviridae family members SARS-CoV-2, SARS-CoV, MERS-CoV and HCoV: a translational research and cooperation between the Phan Chau Trinh University in Vietnam and Universit ( 15:42 - 29/06/2020 )
- Các nghiên cứu của PCTU tại hội nghị quốc tế ISSAR 2019 - Gyeongju, Hàn Quốc ( 16:17 - 04/11/2019 )
- Melioidosis in Vietnam: Recently Improved Recognition but still an Uncertain Disease Burden after Almost a Century of Reporting ( 13:29 - 27/04/2018 )
- Tác nhân vi sinh gây viêm phổi cộng đồng phải nhập viện ( 11:20 - 03/02/2018 )