Liên hệ tuyển sinh
Hợp tác Quốc tế
LỊCH SỬ PHÁT TRIỂN NGÀNH HUYẾT HỌC TRUYỀN MÁU
Truyền máu ngày nay đã trở thành một phương pháp điều trị phổ biến để duy trì sự sống cho những người bệnh bị thiếu máu, hoặc trong hỗ trợ phẫu thuật...
Nhưng ít ai biết rằng để có thể tiến hành được công việc tưởng chừng như rất bình thường ấy, các nhà khoa học thời trước đã phải tốn không ít công sức tiến hành các cuộc thử nghiệm mạo hiểm để tìm ra nguyên lý của việc truyền máu.
Câu chuyện về sự ra đời của ngành Huyết học Truyền máu gắn liền với những cuộc thí nghiệm ly kỳ từng gây ra cái chết cho không ít người.
Ý tưởng táo bạo và những thí nghiệm chết người
Ý tưởng về việc truyền máu lần đầu tiên xuất hiện vào khoảng những năm giữa thế kỷ 17 bởi các danh Y thời kỳ này và được ghi chép lại bởi một người có tên là Stefano Infessura.
Theo ghi chép kể trên, vào năm 1492, khi giáo hoàng Innocent VIII bị bệnh và rơi vào tình trạng hôn mê, máu của 3 cậu bé đã được các thần y dùng để truyền cho giáo hoàng qua đường miệng. Thời điểm đó, người ta chưa hiểu rõ về quá trình tuần hoàn máu và nguyên lý của việc truyền máu mà chỉ xem máu như là một yếu tố quan trọng nuôi sống cơ thể con người. Những cậu bé được chọn để lấy máu mới chỉ lên 10 tuổi, sau khi bị lấy đi một lượng máu đáng kể để phục vụ giáo hoàng đã phải nhận lấy cái chết do mất máu. Cái chết của những con người đầu tiên liên quan đến thử nghiệm truyền máu này đã được ghi lại trong lịch sử Y học như những tai nạn đầu tiên liên quan đến ngành Huyết học Truyền máu của nhân loại.
Cho đến năm 1616, nhà sinh lý học người Anh William Harvey đã phát hiện ra sự tuần hoàn của máu và chính tim đã làm nhiệm vụ đẩy máu đi nuôi các bộ phận của cơ thể. Đây được coi là một cuộc cách mạng bởi lúc bấy giờ, quan điểm của các nhà y học cổ đại vẫn còn đóng vai trò chủ đạo. Họ cho rằng máu do gan tạo ra, được tim hâm nóng khi chui từ tâm thất phải sang tâm thất trái. Phát hiện này đã làm sống lại ý tưởng truyền máu để hồi sinh và tăng cường sức mạnh cho con người trong giới Y khoa. Nhiều thầy thuốc đã thử tiêm máu vào cơ thể động vật và họ đã thành công.
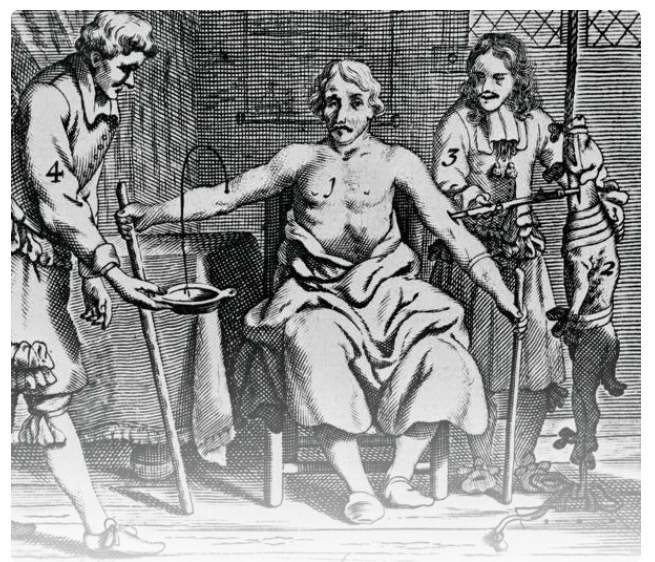
Năm 1660, thí nghiệm về truyền máu được tiến hành trên động vật và giữa động vật với con người tiếp tục gây nên những thiệt hại về sinh mạng người, song nó cũng đã giúp các chuyên gia trong lĩnh vực này hiểu rõ hơn nguyên lý của sự truyền máu, đồng thời đưa ngành Huyết học Truyền máu tiến dần tới sự hoàn thiện. Sau phát hiện của William Harvey về quy luật tuần hoàn của máu trong cơ thể, các chuyên gia phẫu thuật tại London (Anh) và Paris (Pháp) bắt đầu tiến hành thí nghiệm truyền máu từ những con bê và những con cừu sang những con chó, hoặc truyền máu từ chó sang cho những con bò, hay từ dê sang ngựa... Song thí nghiệm đáng chú ý nhất là cuộc truyền máu thử nghiệm từ cừu sang cho con người. Người được chọn tham gia cuộc thử nghiệm nhận máu từ cừu này là một người Anh có tên là Arthur Coga. Cuộc thử nghiệm đã đạt được thành công, theo đánh giá của các nhà khoa học khi đó, bởi ít nhất bệnh nhân Arthur Coga đã hồi phục được một chút thời gian trước khi bị chết.
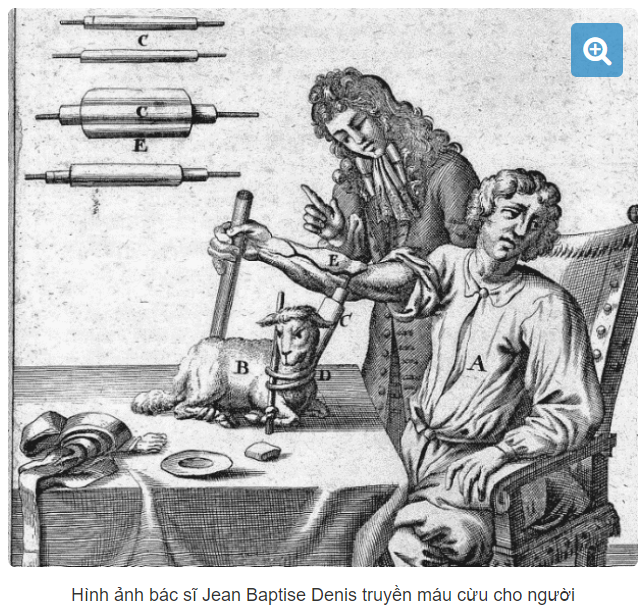
Sau cuộc thử nghiệm táo bạo và cái chết của Coga, năm 1667, không từ bỏ hy vọng của mình, các bác sĩ phẫu thuật tại London (Anh) và vị cộng sự người Pháp là bác sĩ Jean Baptiste Denis tiếp tục với một cuộc thử nghiệm khác. Bác sĩ Denis đã tiến hành đồng thời thí nghiệm truyền máu từ một con cừu non sang cho một cậu bé 16 tuổi đang bị ốm nặng và thí nghiệm truyền máu từ một con bê sang cho một bệnh nhân có tên là Antoine Mauroy. Kết quả là các bệnh nhân của ông đều bị chết. Vợ của bệnh nhân Mauroy thậm chí còn lên án bác sĩ Denis là kẻ giết người độc ác và cuộc thí nghiệm của ông bị ghi lại trong lịch sử như một vụ thử nghiệm giết người hơn là một cuộc thí nghiệm khoa học. Suốt một thời gian dài kể từ khi những cuộc thí nghiệm về truyền máu không mang lại kết quả đối với con người, người ta gần như không dám tiến hành một cuộc thử nghiệm mạo hiểm nào khác về truyền máu.
Thành công sau 150 năm chờ đợi
Trước khi đến với thành công thực sự của việc truyền máu trên con người, cuộc thử nghiệm về truyền máu đầu tiên thành công được tiến hành bởi bác sĩ người Anh có tên là Richard Lower vào năm 1665. Ông cũng chính là người đã phát minh ra bộ dụng cụ truyền máu thô sơ đầu tiên trong lịch sử. Nhưng thành công của ông chỉ đạt được khi tiến hành truyền máu trên những chú chó.

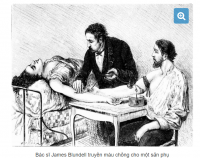
Thành công đầu tiên trên con người chỉ thực sự đến vào thập niên đầu của thế kỷ 19. Khi đó, khoa học vẫn chưa phát hiện ra các nhóm máu. Người mạnh dạn thực hiện thành công cuộc thử nghiệm này là bác sĩ sản khoa James Blundell, người Anh.
Năm 1818, bác sĩ Blundell đã tiến hành lấy máu của chồng một sản phụ bị mất máu do băng huyết để truyền cho người vợ và đã đạt được thành công bất ngờ. Kể từ sau thành công đó, suốt từ năm 1825 đến năm 1830, bác sĩ Blundell đã thực hiện 10 ca truyền máu, thì có 5 trong số 10 ca truyền máu đó đã mang lại hiệu quả hồi phục không ngờ cho các bệnh nhân. Bác sĩ Blundell cũng là người đã phát minh ra dụng cụ truyền máu được phổ biến cho tới ngày nay.
Sau thành công của bác sĩ Blundell, ngành Huyết học Truyền máu đã thực sự phát triển và liên tiếp đạt được những thành công. Năm 1840, tại Trường đại học Y dược George, London (Anh), với sự giúp đỡ của bác sĩ Blundell, một sinh viên có tên là Samuel Armstrong Lane đã tiến hành ca truyền máu cứu sống một bệnh nhân bị mắc chứng máu khó đông. Nhưng, tỷ lệ thành công của các ca truyền máu là rất thấp và nhờ vào sự may rủi rất lớn.
Nhưng chỉ tới năm 1901, khi nhà khoa học người Áo là Karl Landsteiner phát hiện ra các nhóm máu, và được xem là một phát hiện quan trọng của khoa học, bởi nó đã giúp các nhà khoa học thực hiện được công việc mà họ đã cố gắng trong suốt 2 thế kỷ, đồng thời mở ra hướng phát triển cho ngành Huyết học Truyền máu.
Đến lúc này, người ta mới nhận ra rằng: Thực tế thất bại của những thí nghiệm trước đó là do việc máu truyền vào cơ thể bệnh nhân không được tiếp nhận và bị đào thải do không đúng nhóm máu. Và việc truyền đúng nhóm máu phù hợp là một điều vô cùng quan trọng trong truyền máu. Việc truyền máu đã trở nên an toàn hơn rất nhiều và mức độ rủi ro tử vong trong truyền máu gần như không còn.
Năm 1916, ngân hàng máu đầu tiên được thiết lập ở Pháp bởi nhà khoa học Oswald Hope Robertson
Công trình khoa học có giá trị nhất, lợi ích nhất trong truyền máu là sự phát minh ra các kháng nguyên hệ hồng cầu và nhóm máu của bác sĩ người Áo là Karl Landsteiner (1868 - 1943).
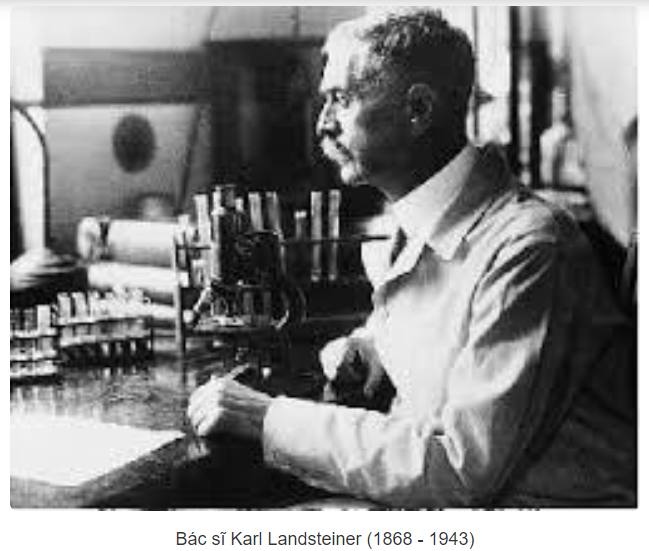
Năm 1900, khi nghiên cứu quan hệ giữa hồng cầu và huyết thanh của người, Landsteiner nhận thấy huyết thanh của một số người làm ngưng kết hồng cầu của một số người, nhưng hồng cầu của một số người khác lại không bị ngưng kết.
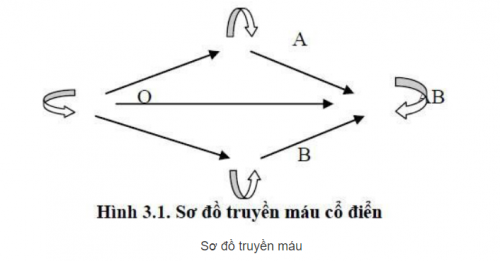
Sau hàng ngàn thí nghiệm, năm 1901 ông đã kết luận huyết thanh của nhóm người (ký hiệu A) gây ngưng kết hồng cầu của một nhóm người khác (ký hiệu là B), nhưng không gây ngưng kết hồng cầu của người cùng nhóm A; hồng cầu của người nhóm A lại bị ngưng kết bởi huyết thanh người nhóm B. Huyết thanh của nhóm người thứ 3 (ký hiệu là C) lại gây ngưng kết hồng cầu của cả người nhóm A và B, hồng cầu của nhóm C lại không bị ngưng kết bởi huyết thanh của người nhóm A và B.
Từ đó ông đã xây dựng được 3 nhóm người có đặc điểm ngưng kết riêng và gọi là nhóm A, B, C (nhóm C sau này gọi là O). Đó là:
- Người có hồng cầu A thì trong huyết thanh không có ngưng kết tố A (nhóm A);
- Người có hồng cầu B thì không có ngưng kết tố B (nhóm B);
- Người có cả ngưng kết tố A và B trong huyết thanh thì hồng cầu không có kháng nguyên A và B (nhóm O).
- Một năm sau (1902) Decastello đã chứng minh nhóm thứ 4, hồng cầu của người này không có ngưng kết tố A và B, nhưng lại có cả kháng nguyên A và kháng nguyên B (nhóm AB).
Như vậy Landsteiner và học trò đã tìm ra được 4 nhóm máu A, B, AB và O, gọi tắt là hệ nhóm máu ABO. Từ đây ông đã đưa ra quy tắc truyền máu của hệ nhóm máu ABO.
Tiếp theo (1913), Ottenberg đã chứng minh rằng, thử nghiệm trước truyền máu (Preliminary blood testing) đã bảo vệ được các phản ứng do truyền máu và cũng từ đây công tác truyền máu đã phát triển mạnh.
Có thể coi phát minh của Landsteiner và các cộng tác của ông như ngọn đèn sáng chiếu vào phòng tối. Bởi vì ông đã mở ra các điều bí ẩn truyền máu người cho người gây tử vong và tạo dựng các hướng nghiên cứu mới: Miễn dịch Huyết học, Miễn dịch ghép, Di truyền, nguồn gốc loài người và Y học Pháp lý. Giá trị lớn hơn là cứu hàng triệu triệu người thiếu máu nhờ quy tắc truyền máu của Landsteiner. Với phát minh vĩ đại này Landsteiner đã được tặng Giải thưởng Nohel Y học, 1930.

Từ năm 1927-1947, Landsteiner và học trò phát hiện thêm các hệ nhóm máu ngoài ABO, đó là M, N, p... và vào năm 1940 phát hiện hệ Rh (Rhesus). Đồng thời tác giả đã tạo được trên thực nghiệm kháng thể chống Rh bằng cách mẫn cảm hồng cầu khỉ cho thỏ, rồi thấy huyết thanh thỏ gây ngưng kết > 85% hồng cầu người, nhóm này có kháng nguyên Rh, gọi là Rh dương (Rh+); Số còn lại (không phản ứng) là nhóm hồng cầu không có kháng nguyên Rh, gọi là Rh âm (Rhr).
Cuối đời (vào khoảng 1940 -1950) Landsteiner và học trò phát hiện di truyền nhóm máu giữa bố, mẹ và con. Đồng thời qua nhiều thí nghiệm ông đã đưa ra kết luận: các hệ M, N, p và Rh không có kháng thể tự nhiên, kháng thể chống kháng nguyên này chỉ có thể nhận được từ mẹ chửa đẻ nhiều lần, hoặc người được truyền máu nhiều lần. Vì vậy ngày nay chúng ta gọi đó là kháng thể miễn dịch, còn kháng thể đặc hiệu của hệ nhóm máu ABO là kháng thể tự nhiên, chúng có sẵn từ thời kỳ phát triển phôi.
Cũng trong thời gian này, Landsteiner và Weiner đã thu hoạch huyết thanh thỏ được mẫn cảm bởi hồng cầu khỉ Rhesus (Rh+) so sánh với huyết thanh của bệnh nhân gây phản ứng truyền máu ngoài hệ ABO, kết quả thấy phản ứng (+) và âm tính tương tự như huyết thanh thỏ kháng hồng cầu khỉ (Rhesus). Đây là cơ sở để các tác giả bàn tới khả năng dùng Globulin miễn dịch Rh bảo vệ bệnh tan máu ở trẻ sơ sinh. Đây là tiến bộ mới, được coi như “Công trình thế kỷ” trong công tác bảo vệ sức khoẻ con người.
Chống đông máu trong truyền máu là công việc lớn
Do nhu cầu sử dụng máu ngày càng tăng, muốn bảo quản và lưu trữ máu được dài ngày để sẵn có cho cấp cứu và điều trị người bệnh thì phải có chất bảo quản. Braxton (1869) đưa ra dung dịch chống đông bằng Phosphate. Sau đó Weil (1915) đưa ra dung dịch Citrat, dung dịch này dùng suốt thời gian đại chiến Thế giới thứ Nhất. Tới năm 1936 dung dịch Citrate được thay thế bằng dung dịch Acid-Citrate-Dextrose (ACD).
Trong Đại chiến Thế giới thứ Hai, Loutit (1943) đã phát triển công thức ACD (Acide-Citrate-Dextrose) để chống đông lượng máu lớn và máu có thể bảo quản ở nhiệt độ lạnh dài ngày hơn, tác giả đã dùng tỷ lệ 70 mL ACD chống đông 450 mL máu. Tỷ lệ này được dùng suốt trong chiến tranh Thế giới thứ Hai. Sau đó, trong những năm l970, do nhu cầu bảo quản máu dài ngày hơn nữa, chất chống đông mới CPD (Citrate-Phosphate-Dextrose) thay thế ACD.
Đến những năm cuối thế kỷ XX, dung dịch bảo quản máu dài ngày hơn (35-42 ngày) CPD-A (Citrate- Phosphate-Dextrose-Adenine) đã được sử dụng. Như vậy sự phát triển của các chất chống đông đã góp phần làm cho truyền máu an toàn hơn và phát triển thành các Ngân hàng máu có khả năng trữ máu: CPD giữ máu 21 ngày; CPD-A1 bảo quản được 35 - 42 ngày ở nhiệt độ 2 - 60C.
Cho tới nay chất chống đông và khả năng nuôi dưỡng hồng cầu, tiểu cầu của chất chống đông vẫn đang là vấn đề hấp dẫn các nhà nghiên cứu trong lĩnh vực an toàn truyền máu

Vấn đề người cho máu và ngân hàng máu
Ngân hàng máu đầu tiên được xây dựng tại một bệnh viện ở Chicago (1936). Nhưng người cho máu vẫn là một vấn đề trở ngại. Cùng năm ở Nga cũng có ngân hành máu, Yudin lấy máu từ tử thi, những người đột tử hoặc chấn thương. Đây là một nguồn máu có thể dùng được nhưng rất hạn chế.
Tuy nhiên thành công này của Yudin đã có tác dụng mạnh đến việc xây dựng ngân hàng máu (trữ máu), ở đại chiến thế giới thứ hai do nhu cầu máu quá lớn, năm 1940 ở Mỹ, nước đầu tiên đã tổ chức chương trình thu gom máu qua hội chữ thập đỏ. Từ đó nhiều bệnh viện đã tổ chức thu gom máu và bảo quản máu như một ngân hàng máu .Người cho máu được Hội Chữ thập đỏ hỗ trợ. Nhờ vậy người cho máu tình nguyện ngày càng tăng, thu gom máu ngày càng được nhiều hơn, các dụng cụ thu gom máu do đó cũng phát triển nhanh chóng.
Người ta đã dùng kim lồng vào dây chất dẻo và chai thuỷ tinh để thu gom máu, có nơi sáng tạo dùng bình Vacum để hút máu. Nhưng cách thu gom này tạo ra các độc tô" (pyrogen) trong chai máu gây nhiều phản ứng khi truyền máu. Trong chiến tranh vận chuyển máu bằng chai thuỷ tinh khó khăn, nên Murphy và nhiều tác giả khác ở Mỹ đã dùng túi sản xuất từ chất dẻo polyvinyl lấy máu thay chai. Cùng năm đó Gibson đã chứng minh túi làm từ plastic dẻo hơn, vô hại hơn 80 với nhựa polyvinyl đặc biệt dễ dàng tách huyết tương sau khi để lắng hoặc ly tâm. Ngay tức khắc cốc nước tiên tiến đã thay chai bằng túi plastic (1952-1960) và cũng từ đây vấn đề tách các thành phần máu và truyền máu từng thành phần đã nổi lên trong truyền máu.
Năm 1947 Cohn đã thành công nghiên cứu tách các thành phần huyết tương bằng ethanol lạnh (cold ethanol) (6). Nhờ phát minh này, ông đã tách được γ globin, albumin và fibrinogen từ huyết tương. Các sản phẩm này có khả năng sử dụng cho điều trị bệnh.
Cũng trong thời gian này, nhờ túi dẻo, tủa lạnh VIII đã được phân lập và tủa VIII cô đặc thu gom từ nhiều plasma của người bình thường cũng được sản xuất. Sản phẩm này đã trở thành phương pháp điểu trị "vàng" cho bệnh nhân hemophilia A.
Các bệnh nhiễm trùng lây truyền qua đường máu- một trở ngại lớn cho an toàn truyền máu đã được khắc phục
Bên cạnh các thành công về phát hiện ra các kháng nguyên nhóm máu (hệ hồng cầu), các cải tiến về dụng cụ thu gom máu bao gồm cả các chống đông máu, khả năng tách các thành phần máu, vấn để người cho máu, nửa cuối của thể kỷ (từ năm 1950 - 2000) đã có các phát hiện mới về bệnh nhiễm trùng, hệ kháng nguyên bạch cầu (HLA), tiểu cầu (HPA), các kỹ thuật mới và hiện đại về an toàn truyền máu, đặc biệt là công nghệ chiết tách cốc thành phần máu, và vấn đê truyền máu từng phần, chiết tách tế bào gốc tạo máu và vấn đề ghép tế bào gốc, ghép tổ chức và cơ quan. Tất cả các phát minh đó đã giúp hiện đại hoá ngành truyền máu.
Về các bệnh nhiễm trùng truyền qua đường truyền máu: Lần đầu tiên Beeson (1943) đã mô tả một bệnh nhân bị viêm gan sau truyền máu, và thấy rằng số lượng truyền máu càng tăng thì viêm gan sau truyền máu cũng tăng theo rõ rệt (18). Các nhận xét về lâm sàng nói trên là cơ sở cho các thành công về nghiên cứu các virus truyền qua đường truyền máu. Trong thời gian này một loạt các virus có khả năng truyền qua đường truyền máu đã được phát hiện như HAV, HBV, HCV, HGV, HIV... Trong đó HBV, HCV, HIV là các virus nguy hiểm nhất cho an toàn truyền máu, được đặc biệt quan tâm (18).
Về virus viêm gan B (HBV): Từ 1962 Allen và một số tác giả khác nhận thấy viêm gan sau truyền máu liên quan đến người bán máu (Paid donor) (9). 1965 Blumberg (Australia) bằng kỹ thuật tủa trên thạch, đã phát hiện trong huyết thanh bệnh nhân viêm gan có protein mới, ông gọi là kháng nguyên "Au" (5), tiếp theo Dane (1970) phát hiện trong huyết thanh bệnh nhân viêm gan có hạt giống virus (virus - like) gọi là thể Dane (7), sau này được xác minh đó là gen của HBV có nhân thuộc nhóm DNA. Các thập kỷ 60 - 80 các nghiên cứu về HBV trở nên sôi động, được coi là chiến lược toàn cầu phòng chống viêm gan B. Nhiều nhà khoa học đã tập trung nghiên cứu về cấu trúc, về kỹ thuật phát hiện và sàng lọc máu, về vaccin phòng chống HBV. Thành công của Nhật Bản về vaccin chống viêm gan B đã nổi lên toàn thế giới và được coi là một thành công đầu tiên về vaccin chống ung thư (ung thư gan), ngày nay ta đang áp dụng vaccin này.
Về HIV, ngay đầu thập kỷ 90 (1981): Người ta nhận thây một số bệnh nhân u lympho có suy giảm miễn dịch, bệnh này thường gặp ở nhóm người ăn chơi kiểu lầu xanh và ở bệnh nhân hemophilia do truyền máu nhiều lần. Tháng 12 năm 1982 nhận thấy một trẻ em tử vong do hội chứng nhiễm trùng cơ hội sau truyền một đơn vị tiểu cầu. Sau này phát hiện người cho tiểu cầu nhiễm HIV. Từ các dữ kiện trên, tháng 3 năm 1983 ở Mỹ đã thay đổi tiêu chuẩn chọn người cho máu như không lấy máu ở những người nghiện chích ma tuý, gái làng chơi, tháng 4/1984 Montagner (Pháp) và Gallo (Mỹ) đã công bố kết quả phân lập virus HIV. Đồng thời xác định các đường lây của HIV, trong đó có đường truyền máu do lấy máu của người cho máu nhiễm HIV mà không được sàng lọc trước. Từ đó vấn đề tuyển chọn người cho máu và sàng lọc máu trở thành nguyên tắc bắt buộc trong truyền máu (16).
HCV, sau khi phát hiện HAV và HBV: Với các xét nghiệm chẩn đoán xác định (anti HAV, HBsAg) trên lâm sàng vẫn có bệnh nhân bị viêm gan nhiễm trùng mà không phải A và không phải B, viêm gan này thường gặp sau truyền máu, khoảng giữa những năm 70 thế kỷ trước trên cơ sở xét nghiệm sinh hoá và bệnh lý té bào gan, người ta đã xác định và đặt tên viêm gan virus non A non B (NANBV).
Vào năm 1978, Alter và cộng tác đã dùng huyết thanh người tiêm cho chimpaze và nhận thấy chimpaze bị viêm gan với các biểu hiện sinh hoá và bệnh lý giống người, đồng thời bằng kính hiển vi điện tử họ đã phát hiện thấy trong hào tương tế bào gan có các vi tiểu thể giống virus, đường kính từ 30 -60nm. Tới 1988 dưới sự chỉ đạo của Houghton, Alter phối hợp Bradley (CDC) và Ezzel đã phân lập và xác định được bản chất của virus này, chúng có nhân thuộc họ RNA liên quan đến họ Flavi - virus. Đồng thời 1989 họ đã lai tạo thành công được dòng vô tính của virus từ E- coli chủng C-300-3.
Từ kết quả này tác giả đã thiết kế được kỹ thuật Elisa chẩn đoán HCV bằng cách sử dụng kháng nguyên C-300-3 để phát hiện kháng thể chống HCV trong huyết thanh của bệnh nhân viêm gan (8). Từ đây (1992) sàng lọc HCV người cho máu đã trở thành một nguyên tắc bảo đảm an toàn truyền máu. Trong các năm 1990 - 1995 với sự phát triển của kỹ thuật phân tử (PCR), genom của virus HCV đã được xác định đó là RNA - HCV. Tới 1998 ở một số nước tiên tiến (Đức, Anh, Pháp, Mỹ) đã áp dụng kỹ thuật này sàng lọc HCV người cho máu, cùng với HIV và HBV.
Kháng nguyên bạch cầu HLA- Một trở ngại lớn cho truyền máu và ghép cơ quan đã được giải quyết:
Cùng với các thành công về các kháng nguyên nhóm máu , về các bệnh nhiễm trùng qua đường truyền máu ,y học đã cứu được sinh mạng hàng triệu triệu người không bị lây các bệnh nguy hiểm như HBV, HCV và HIV do truyền máu, các nghiên cứu về phản ứng miễn dịch trong ghép đã phát triển mạnh.
Lần đầu tiên Gorer (1939, Anh) nhận thấy phản ứng thải ghép ở chuột khác loài, ngược lại nếu là 2 chuột đồng chủng thì không có phản ứng.
Sau đó, 1950 Jane Dausset và layne (Pháp) đã phát hiện trong huyết thanh của các bệnh nhân được truyền máu nhiều lần và huyết thanh của phụ nữ chửa đẻ nhiều lần có kháng thể gây ngưng lết bạch cầu, ông gọi là ngưng kết tố, cũng trong thời gian này Van Road (Hà Lan) Lanyi, Rapaport (Anh) cũng nhận thấy kết quả tương tự (1958).
Về mặt di truyền ngưng kết tố này có tính đa dạng và ông cho rằng trên bề mặt bạch cầu có kháng thuyên đã tạo ra ngưng kết tố đó, ông gọi kháng nguyên này là kháng nguyên bạch cầu người (human leukocyte Antigen = HLA).
Năm 1967 Dausset và cộng tác nhận thấy vùng di truyền của HLA nằm ở vùng tay ngắn của nhiễm sắc thể thứ 6. Vùng này có 3 khu vực đặc trưng cho các nhóm kháng nguyên khác nhau, được gọi là lớp (class) I, II và III. Mỗi lớp lại có các dưới lớp (subclass), như lớp I có HLA - A, B, C lớp II có HLA - D, DR, DQ..., dưới lớp là các gen đặc trưng (allel), ví dụ HLA - A có HLA - Ar A2, A3... cho tới nay phát hiện được khoảng 150 allel khác nhau, chúng đóng vai trò quan trọng trong phản ứng thải ghép.
Năm 1960, Fredmann nhận thấy ngưng kết tố có vai trò trong phản ứng thải ghép, ghép da bị thải sớm nếu trước đó người nhận được truyền máu (được mẫn cảm với bạch cầu).
Năm 1964, Terasaki thiết kế được kỹ thuật gây độc tế bào để phát hiện HLA, gọi là kỹ thuật vi độc tế bào lympho (micro lymphotoxicity assay) với kỹ thuật này các nghiên cứu về HLA đã phát triển mạnh.
1965 Hội nghị quốc tế đầu tiên về HLA đã được tổ chức tại Pháp. Hội nghị đã thống nhất các tên gọi: MHC, HLA, class, loci, Allel. Và thống nhất sử dụng kỹ thuật của Terasaki để nghiên cứu HLA. Nhờ các phát minh nói trên ghép tổ chức và các cơ quan đã bước thêm một bước mới, với nguyên tắc chọn người cho có kháng nguyên HLA, ABO tương đồng.
Cũng trong thời gian này (1977) Dausset đã chứng minh tính di truyền của HLA trong bệnh lý. Ông nhận thấy có một số bệnh thường gặp ở nhóm người có HLA nhất định. Chẳng hạn người bị viêm cột sống dính khớp tới 90% có HLA. B27 (2). Với tất cả công lao và phát minh về HLA, Dausset đã được tặng Giải thưởng Nobel y học năm 1988.
Thành tựu về kháng nguyên HLA đã làm cho ghép cơ quan và tổ chức phát trỉên lên một bước mới, đem lại kết quả ghép cho nhiều người bệnh, trước hết là ghép thận và ghép tuỷ xương.
Vấn đề bạch cầu trong truyền máu
Trong thập kỷ cuối của thế kỷ XX, vai trò bạch cầu trong an toàn truyền máu đã được đề cập.
Bạch cầu trong máu bảo quản tạo ra nhiều chất gây sốt, gây dị ứng như prostaglandin, histamin, serotonin, cytokin... làm cho chất lượng đơn vị máu thay đổi, pH giảm, chất lượng trao đổi oxy của hồng cầu giảm sút, có thể gây bệnh ghép chống chủ (GVHD), gây giảm bạch cầu, tiểu cầu do miễn dịch đổng loài sau truyền máu.
Đồng thời loại bạch cầu còn có tác dụng làm giảm nguy cơ lây nhiễm HIV do lấy máu ở giai đoạn cửa sổ huyết thanh mà sàng lọc huyết thanh không có hiệu lực,
Để nâng cao chất lượng an toàn truyền máu, các nhà nghiên cứu đã đưa ra phương pháp loại bạch cầu, phương pháp có hiệu quả nhất là loại bạch cầu bằng màng lọc bạch cầu trước bảo quản, hoặc bất hoạt bạch cầu trước truyền máu, phương pháp bất hoạt bạch cầu chỉ có thể phòng được bệnh ghép chống chủ. Nhưng không phòng được các hậu quả khác
Tế bào gốc ứng dụng trong điều trị bệnh
Một trong các thành tựu lớn của thế kỷ XX và đang được phát triển ở thể kỷ XXI là vấn đề tế bào gốc (Stem cells) ứng dụng trong điều trị bệnh.
Từ những năm 70 của thế kỷ trước, cùng với các hiểu biết về kháng nguyên bạch cầu HLA, các chất ức chế miễn dịch và các cytokin tạo máu, ghép tuỷ tế bào gốc sinh máu đã phát triển thêm một bước mới.
Khi đó ghép tuỷ được tiến hành bằng lấy toàn bộ tế bào có nhân phân lập từ tuỷ truyền cho bệnh nhân. Tới những năm 1990 và 2000 ghép 6 bào gốc sinh máu đã bước thêm một bước nữa, đó là ghép tuỷ bằng tế bào có dấu ấn CD34+ , tế bào này tách từ tuỷ xương, máu dây rốn, máu ngoại vi, kết hợp với phương pháp làm sạch tế bào gốc lên một bước mới.
Tới nay, những năm đầu của thế kỷ 21, vấn đề tế bào gốc trong điều trị không chỉ dừng ở ghép tuỷ tế bào gốc sinh máu mà còn phát triển rộng hơn như ghép tế bào gốc (Stem cells) cho bệnh nhân bị bệnh tim, bệnh não, bệnh đái tháo đường... cũng đã có các kết quả bước đầu.
Đề tài này đang hấp dẫn nhiều nhà nghiên cứu trên thế giới và cả Việt Nam ta, hy vọng sẽ nuôi cấy thành công tế bào gốc và hiểu rõ bản chất các cytokin đặc hiệu các cơ quan này.
Truyền máu ở Việt Nam: Các tiến bộ và hiệu quả
Trước năm 1954: ở Việt Nam do quân đội Pháp tổ chức đầu tiên tại bệnh viện Đồn Thuỷ (Quân y viện 108 hiện nay), cung cấp máu cho quân đội Pháp. Sau đó là một vài bệnh viện ở Sài Gòn cũng do quân đội Pháp tổ chức và quản lý.
Từ 1954-1974: Sau hoà bình (1954), ta tiếp quản Thủ đô, quân đội tiếp quản Bệnh viện Đồn Thuỷ (Pháp gọi là bệnh viện Lanessan) và đổi tên là Quân y Viện 108- Trung tâm truyền máu vẫn được bảo toàn và hoạt động bởi các cán bộ cũ ở lại-
Năm 1956, BS Vũ Triệu An được phân công phụ trách trung tâm này. Có thể coi đây là cơ sở truyền máu đầu tiên của nước Việt Nam Dân chủ Cộng hoà
Cũng năm 1956, Bệnh viện Việt Đức mở Khoa Lấy máu và Truyền máu, rồi Bệnh viện Bạch Mai (GS Bạch Quốc Tuyên) thành lập Khoa Lấy máu vào năm 1970, cho tới nay là Viện Huyết học Truyền máu Trung ương (từ 31/12/1984).
Truyền máu của Việt Nam lúc này chủ yếu phục vụ cho chiến tranh, phục vụ cho quân đội, chủ yếu là truyền máu toàn phần, lấy máu bằng chai thuỷ tinh và truyền trong ngày. Chưa có phương tiện bảo quản và tách các thành phần máu.
Từ năm 1975 - 1992: Nhu cầu máu gia tăng, nguồn máu thu được chủ yếu là từ người bán máu (>90%). Phương tiện thu gom máu bằng chai (chu trình hở) an toàn truyền máu chủ yếu là làm phản ứng chéo và định nhóm, tìm đơn vị máu tương đồng. Bệnh nhiễm trùng chỉ sàng lọc: sốt rét, giang mai, một vài cơ sở sàng lọc HBV. Truyền máu phát triển ở hầu hết ở các bệnh viện trung ương và bệnh viện tỉnh, truyền máu toàn phần chiếm 100% chưa có chương trình quốc gia về an toàn truyền máu.
Từ năm 1993 - 2005: Truyền máu Việt Nam phát triển toàn diện theo hướng phát triển của truyền máu hiện đại của khu vực và thế giới.
Vận động cho máu tình nguyện quy mô toàn quốc bắt đầu từ 24/1/1991
Một năm sau (1995) Bộ Y tế và Hội Chữ thập đỏ quyết định lấy ngày 6/1 là ngày bầu cử khoá quốc hội đầu tiên 1946 làm ngày động viên toàn dân tham gia hiến máu, tới năm 2000 Chính phủ quyết định đổi sang ngày 7/4 ngày sức khoẻ toàn cầu giành cho an toàn truyền máu làm ngày cổ động hiến máu toàn quốc, nhờ vậy đã làm tăng lượng mấu cho điều trị gấp nhiều lần, giảm người cho máu chuyên nghiệp, tăng người cho máu tình nguyện, tại Viện Huyết học - Truyền máu đạt được > 65%.
Xây dựng giá tiền một đơn vị máu (1/1995) do liên Bộ Y tế - Tài chính - Kế hoạch đầu tư quyết định, đây là giá tiền một đơn vị máu đầu tiên. Nhờ quyết định này truyền máu nước ta tiến thêm một bước mới.
- Đổi mới các trang bị thu gom và bảo quản máu:
- Thay chai bằng túi chất dẻo (1/1995) như quốc tế
- Thay giường bằng ghế lấy máu như quốc tế (từ 1/1996)
- Tủ lạnh bảo quản máu và huyết tương (1996) (chương trình viện trợ không hoàn lại của Chính phủ Luxembourg).
- Sàng lọc đủ 5 bệnh nhiễm trùng theo yêu cầu của Tổ chức y tế thế giới trên phạm vi toàn quốc:
- HIV, giang mai, sốt rét (từ 1993)
- HBV (từ 1994)
- HCV (từ 1996). Tới 1999, 100% đơn vị máu đã được sàng lọc đủ 5 bệnh nhiễm trùng ở tất cả các bệnh viện tuyến tỉnh và huyện có dùng máu.
- Đã loại >1000 người đi cho máu có anti HIV+, hàng vạn người HCV +, HBV, bảo đảm an toàn truyền máu.
- Sản xuất và chuẩn hoá các chế phẩm máu (đề tài nghiên cứu sản xuất chế phẩm máu cấp Nhà nước 1996 - 1999 và dự án nghiên cứu sản xuất và chuẩn hoá chế phẩm máu 2000 - 2002 của Viện Huyết học - Truyền mấu), bao gồm:
- Khối hồng cầu nghèo bạch cầu,
- Khối tiểu cầu pool, tiểu cầu từ 1 cá thể
- Huyết tương tươi, huyết tương tươi đông lạnh
- Tủa lạnh yếu tố VIII, đồng thời với sự ra đời trung tâm điều trị hemophilia (1999) và gia nhập hội hemophilia quốc tế (2000) đã đem lại nguồn hy vọng lớn cho bệnh nhân hemophilia.
- Khối bạch cầu hạt trung tính: sản phẩm này đã cứu sống nhiều bệnh nhân nhiễm trùng kháng thuốc (vô phương cứu chữa).
Phát triển truyền máu lâm sàng: chỉ định và sử dụng hợp lý máu và các chế phẩm máu.
Tại Viện Huyết học- Truyền máu TW, sau khi nghiệm thu đề tài nhánh cấp Nhà nước về sản xuất các sản phẩm máu (1996 -1999) và dự án cấp Nhà nước về sản xuất và chuẩn hoá các sản phẩm máu sử dụng cho điều trị (2000-2002), tới nay truyền máu từng phần ở Viện Huyết học -Truyền máu TW và các bệnh viện phụ thuộc ngân hàng máu Hà Nội đã đạt 100%, hiện đang phát triển tới các tỉnh và thành phố khác trong toàn quốc.
Đây là một thay đổi lớn về nhận thức và thói quen truyền máu toàn phần ở các bệnh viện, đồng thời tạo ra bước ngoặt trong công tác chăm sóc bệnh hemophilia ở nước ta từ năm 1999. Nhờ phát triển của truyền máu, ghép tuỷ tế bào gốc tạo máu đã tiến hành ở 3 bệnh viện lớn: Bệnh viện Huyết học- Truyền máu thành phố Hồ Chí Minh (1995), Bệnh viện trung ương Huế (2004), Bệnh viện Quân đội 108 (2005).
Giai đoạn 2001- 2015: Mục tiêu chính là hiện đại hoá ngành truyền máu, sớm hoà nhập với truyền máu khu vực và thế giới.
Để thực hiện mục tiêu này, chúng ta đã :
- Xây dựng chương trình an toàn truyền máu quốc gia đã được Thủ tướng phê duyệt tháng 12 năm 2001, theo hướng tập trung: một ngân hàng máu cung cấp cho nhiều bệnh viện, nhằm nâng cao chất lượng các sản phẩm máu và hiệu quả truyền máu lâm sàng có máu dự trữ để bất kỳ khi nào cồn là có máu, kể cả tuyến huyện và tương đương. Chương trình này tiến hành theo hai bước: bước 1 tập trung tuyến tỉnh, cắt thu gom máu và sàng lọc máu ở bệnh viện huyện và tương đương; bước 2 tập trung xây dựng ngân hàng máu khu vực tập trung từ 3 - 4 tỉnh lân cận, dự kiến khoảng 15 Trung tâm truyền máu trong toàn quốc.
- Xây dựng ngân hàng máu khu vực mẫu tại Hà Nội, Huế, Thành phố Hồ Chí Minh, Cần Thơ, bằng vốn vay của ngân hàng. Dự án này được Thủ tướng phê duyệt tháng 1/2002. Nhằm mục đích phấn đấu 2010 - 2015 toàn quốc thống nhất một chất lượng máu theo tiêu chuẩn châu Âu. Bảo đảm an toàn truyền máu, có đủ máu cho điều trị, cho cấp cứu, có máu dự trữ cho thảm hoạ, an ninh, Quốc phòng, tiến tới xoá bỏ hình thức tự cung, tự cấp máu ở các bệnh viện hiện nay từng bước hiện đại hoá truyền máu ở nước ta, sớm hoà nhập với truyền máu khu vực và thế giới
Các tin khác
- Virus Nipah nguy hiểm thế nào? Cảnh báo y tế và khuyến cáo khẩn cấp ( 14:13 - 27/01/2026 )
- Dự báo bệnh từ giấc ngủ - Một nghiên cứu mới mang tính đột phá ( 14:01 - 13/01/2026 )
- Những tiến bộ y học được dự báo bứt phá trong năm 2026 ( 13:54 - 12/01/2026 )
- Những kỳ tích y khoa người Việt năm 2025 – nguồn cảm hứng cho sinh viên y khoa ( 07:54 - 07/01/2026 )
- Cập nhật thang điểm SOFA-2: Chuẩn mực mới trong đánh giá suy đa tạng sau 3 thập kỷ ( 10:40 - 31/12/2025 )
- AED Tại Nhà Riêng: Hiệu Quả Cứu Sống Cao, Nhưng Không Khả Thi Về Chi Phí Ở Mức Giá Hiện Tại ( 14:12 - 18/12/2025 )
- Trí tuệ nhân tạo và chăm sóc nhi khoa ( 08:27 - 16/12/2025 )
- Áp dụng các nguyên tắc cấp phép hành nghề lâm sàng cho trí tuệ nhân tạo ( 09:36 - 08/12/2025 )
- Nghiên cứu: Cách rửa trái cây và rau quả có thể loại bỏ thuốc trừ sâu ( 07:37 - 24/07/2025 )
- Mỹ Phê Duyệt Thuốc điều trị ung thư phổi Datroway ( 08:43 - 25/06/2025 )